Щи при панкреатите
Щи – это один из многочисленных видов овощных (в частности, капустных) супов. Он готовится преимущественно на мясном бульоне, что уже говорит не в пользу его употребления при панкреатите. Ещё одно противопоказание – это наличие в блюде белокочанной капусты, которую также нельзя употреблять при проблемах с поджелудочной железой.
Но выход есть: пациентам с панкреатитом можно предложить другой рецепт знакомого блюда, чтобы избежать повторного обострения заболевания.
Во-первых, щи будут вегетарианскими, без мясного бульона. При желании, в уже приготовленное блюдо можно добавить немного измельченного нежирного мяса (подойдет отварное куриное филе). Во-вторых, белокочанную капусту нужно заменить пекинским аналогом, либо брокколи. В-третьих, прожаривать овощи нельзя, а лишь протушить с небольшим количеством растительного масла и воды.
Такой вариант щей возможно включать в меню в ходе восстановительного периода панкреатита, когда боли уже не беспокоят, а воспалительный процесс затих.
Панкреатит – сложная и серьезная патология, когда один неправильный прием пищи способен негативно отразиться на самочувствии и свести на «нет» все предыдущие попытки терапии и реабилитации. Подбирая блюда при панкреатите, необходимо тщательно изучать их состав, оценивая возможное негативное влияние на поджелудочную железу. При этом главные условия – это минимум жиров, никакого обжаривания продуктов, никакого переедания и употребления горячей пищи.
Суши, роллы при панкреатите
Японская кухня привлекает многих людей: блюда этой кухни для нас необычны, но очень вкусны и полезны. С одной стороны, суши с роллами относятся к диетическим продуктам. Их базовый компонент – рис в сочетании с морепродуктами, поэтому такая пища малокалорийная, нежирная, преимущественно белковая, с большой долей полезных веществ.
Но, к сожалению, и суши, и роллы находятся под категорическим запретом для пациентов, страдающих панкреатическим расстройством. Такая еда считается диетической только по отношению к питанию для устранения лишнего веса. А вот при панкреатите подобные блюда запрещены, и вот почему:
- в таких блюдах присутствуют морепродукты, не прошедшие термическую обработку, поэтому течение панкреатита может быть осложнено;
- еда подается с острыми и насыщенными соусами, подливами и приправами, употребление которых способно вызвать, как обострение панкреатита, так и боли в животе, рвоту.
Если пациент является ярым поклонником японской кухни, то для него подойдет специальный вариант приготовления блюд: маринованные и копченые морепродукты заменяют отварными креветками, куриным мясом или сыром, либо даже отварными овощами. Листы нори не используют, равно как и имбирь, вассаби и другие пряно-острые приправы. Добавление небольшого количества настоящего соевого соуса в период ремиссии панкреатита допускается.
Омлет при панкреатите
Омлет – блюдо с молоком и куриными яйцами – относится к категории диетических белковых продуктов. Но часто врачи настаивают на исключении яиц – в частности, яичных желтков – при панкреатите. Так можно ли употреблять омлет, или все же нежелательно?
Омлет можно включать в рацион больных при следующих условиях:
- блюда, в составе которых присутствуют яйца, не следует употреблять на этапе обострения болезни, а только при облегчении самочувствия;
- желательно омлет не жарить, а готовить на пару;
- непосредственно после окончания острого периода рекомендуется съедать только белок, а желток вводят в рацион несколько позже – примерно через 7-10 дней;
- сырые яйца – нежелательный продукт при панкреатите, поэтому за готовностью омлета нужно внимательно следить: он должен приготовиться полностью;
- на первых порах омлет лучше готовить на воде, а молоко добавляют при стойкой ремиссии;
- яичные блюда при панкреатите могут включать в себя не больше двух яиц – именно о такой суточной норме говорят гастроэнтерологи.
Если норма употребления куриных яиц для больных панкреатитом – не больше двух штук, то перепелиные яйца разрешается съедать в количестве до 6 штук в сутки. В омлет позволительно добавлять зелень, морковь, немного отварного картофеля, растительное масло. Готовое блюдо при желании посыпают тертым сыром (неострым и несоленым), зеленью, либо смазывают нежирной сметаной или йогуртом.
Как пить воду при панкреатите
Пить воду при этом заболевании можно до и во время еды. Это не принесет вреда организму и процессу пищеварения, наоборот, еда будет лучше усваиваться. Более того, вода помогает очищать организм от накопившихся шлаков и токсинов.
Специалисты рекомендуют выпивать при панкреатите за сутки приблизительно 1,5 л воды, можно чуть больше
Важно помнить, что чрезмерное употребление воды (более 3 л в день), может спровоцировать отеки, если у человека есть проблемы с почками. Рекомендуют выпивать 8 стаканов чистой негазированной воды
Это поможет желудку лучше усвоить пищу и выработать достаточное количество желудочного сока.
Компоты при панкреатите
При панкреатите понятие “компот” должно обозначать только свежеприготовленный напиток из различных разрешённых фруктов и ягод, вся консервированная, домашняя или покупная продукция исключается.
В компоте сохраняются многие полезные для организма вещества. Он очищает его от токсинов, повышает защитный резерв, ускоряет метаболизм, улучшает функции пищеварительной системы.
Вместе с тем, кислые сорта не стоит использовать для его приготовления, тем более что нейтрализовать кислоту сахаром вредно для железы. Лучшим вариантом будет компот из сухофруктов. Из свежих ягод подходит черника, слива, персик, малина.
Народное лечение панкреатита водой
Народная медицина ни в коем случае не будет спорить с традиционной о том, насколько полезна вода при панкреатите. Кроме того, она может предложить свои рецепты полезных при панкреатите напитков. Взять хотя бы те же самые противовоспалительные отвары из трав.
О пользе укропа и его семян при панкреатите сказано много. Они предотвращают распространение воспаления и отложение солей кальция в протоках поджелудочной железы. А ведь кальций и его соли можно в достатке обнаружить, например, в минеральной воде, применяемой для лечения панкреатита. Получается, что одновременная терапия укропом и минеральной водой поможет избежать возможных негативных последствий водолечения.
Но при хроническом панкреатите и сам укроп можно применять в жидком виде вместо воды. Отвар укропа и его семян, или так называемая укропная вода, считается очень полезным средством при панкреатите, которое и жажду утоляет, и лечит. Минеральные соли в такой водичке отсутствует, зато она богата ненасыщенными жирными кислотами, витаминами, эфирными маслами, которые не позволяют патологическому процессу развиваться дальше.
И тут важный момент, речь идет об отваре укропа, а не о рассолах и маринадах с добавлением ароматной специи. Такие напитки при панкреатите строго запрещены.
Есть полезная новость и для любителей сладостей, употребление которых при панкреатите рекомендуется строго ограничить.
Одной из натуральных и полезных сладостей считается мед, который способен купировать воспалительные процессы. Однако и вокруг него идет много споров по поводу пользы такого общеизвестного лекарства для больных с воспалением поджелудочной железы. Все-таки воспалительный процесс снижает выработку инсулина, который необходим для переработки глюкозы в энергию. Употребление сладостей при заболеваниях поджелудочной железы чревато повышением уровня сахара в крови.
Но если полностью ограничивать сладкое и жирное, то где же тогда брать энергию на осуществление важных процессов в организме? В ограниченных количествах глюкоза все равно должна поступать в организм. И если уж выбирать из сладкого, то пусть это будет полезная сладость, такая как мед.
Народная медицина при панкреатите и холецистите рекомендует употреблять мед не в чистом виде, а в смеси с водой. Медовая вода при панкреатите станет источником полезной глюкозы. А приготовить ее очень просто: достаточно размешать 1 ст. л. жидкого меда в ½ стакана чуть подогретой воды. Пить такое вкусное лекарственное средство, которое к тому же станет источником необходимых человеку витаминов и минералов, нужно с утра натощак.
Однако иногда поклонники народных рецептов настолько увлекаются полезными свойствами используемых в них плодов и трав, что забывают, что даже известное лекарство может обернуться во вред, если его применять не по назначению.
Так, всеми любимая вода с лимоном, которая является источником витамина С, защитой от простудных патологий, средством для укрепления иммунитета и т.д., при панкреатите может оказаться причиной обострения болезни. Ведь лимон в любом виде при воспалении поджелудочной железы наложено строгое табу из-за содержания в цитрусе лимонной кислоты, цитраля, лимонена и геранилацетата, даже в малых количествах оказывающих негативное влияние на поджелудочную железу.
Вода при панкреатите, особенно во время обострения болезни, является источником жизни и здоровья. И это не просто высокие слова, ведь вода в этом случае является пищей и лекарством. Главное, принимать это безопасное и эффективное «лекарство» правильно, придерживаясь рекомендаций врача относительно вида, температуры, кратности приема и дозировки употребляемой жидкости. И тогда результат не замедлит себя показать.
[], [], [], [], [], [], [], [], []
Почему панкреатита опасаются?
Клинические проявления хронического панкреатита появляются через пять лет от начала процесса, течение его отличается от острого панкреатита — клинические симптомы мягче и не столь агрессивно течение, нет общей неотвратимости скорого и болезненного конца жизни. Но и хроническая болезнь поджелудочной железы характеризуется серьёзным воспалением органа с постепенной гибелью ткани или замещением её рубцовой. И с каждым обострением всё большая часть железы атрофируется, выключаясь из активной жизни.
Рубцы нарушают нормальный отток обильно вырабатывающихся секретов, меленькие протоки раздуваются, образуя кисты. Внутри разнокалиберных кист в густом растворе ферментов плавают омертвевшие ткани железы. При присоединении инфекции в кистах образуется гной. При большой длительности процесса в железе почти не остаётся железистой ткани — сплошной рубец.
Во время обострений качество жизни портится, и не только качество, в первое десятилетие болезни пятая часть пациентов погибает, потому что железа хоть и маленькая, но очень важная для организма, вырабатывает ферменты, которые, вырвавшись во время воспаления из клеток и кист, сами её и переваривают. А через 20 лет недосчитывается уже половина пациентов, погибающих от осложнений и инициированных болезнью острых процессов: тромбозов сосудов, язв слизистой, гепатита и аденокарциномы поджелудочной железы.
Питание при панкреатите для детей
Детская диета формируется в зависимости от типа заболевания. При хроническом панкреатите маленькому пациенту следует придерживаться строжайшей диеты на стадии обострения заболевания, а при затухании болевого синдрома можно переходить на щадящий вариант. К сожалению, хроническая форма панкреатита требует пожизненные ограничения в пищевом рационе.
Строгая диета сроком на один месяц прописывается ребенку при остром панкреатите. Диета №5 – это самая эффективная система питания, которая позволяет за пять лет полностью избавиться от страшного диагноза.
Диета при реактивном панкреатите у детей соблюдается минимум две недели после приступа заболевания. В данном случае не стоит ограничивать ребенка слишком сильно. Для полного излечения достаточно придерживаться принципов правильного питания соответствующего возрасту малыша.
Независимо от стадии заболевания из меню необходимо полностью исключить:
- копченые и маринованные продукты;
- фаст-фуд;
- острое, соленое, жареное;
- продукты с консервантами, ароматизаторами и усилителями вкуса.
Диета при реактивном панкреатите у ребенка позволяет составить следующий рацион питания:
| Завтрак | картофельное пюре на молоке, отварная курица |
| Перекус | творожный пудинг, некрепкий чай |
| Обед | куриный суп, салат со свеклой, отварная рыба |
| Перекус | яблочное желе |
| Ужин | простокваша, сухарик |
Диета при реактивном панкреатите основана на лечебном столе №5
В первые дни малыша практически не кормят через рот, а используют исключительно парентеральное питание. Во второй день, если нет приступов рвоты, можно давать пить воду, но не более одного стакана в день. Если приступ панкреатита проходит, то с третьего дня позволяется употреблять жиденькую кашу, картофельное пюре, компоты на основе сухофруктов, кисель. Постепенно в питание можно добавлять постные супы, омлеты, а при положительной динамике – вареную говядину, курицу. Со второй недели в меню уже смело можно включать нежирные молочные продукты, рыбу и мясо в вареном виде или приготовленное на пару. Подробная система питания подбирается лечащим доктором.
Ребенок часто не понимает всей серьезности заболевания, ему трудно выдерживать так много времени без сладостей. Из яблок можно приготовить желе или испечь нежную запеканку. Абсолютно все еду можно употреблять только теплой и мелкими кусочками. От соли и сахара на первое время лучше вообще отказаться.
Диета при панкреатите у детей через месяц допускает употребление адыгейского сыра, запеченных мяса и рыбы, творога, макаронных изделий. Значительно расширяется список разрешенных овощей: кабачок, морковь, капуста, тыква, свекла. Обязательно нужно употреблять больше натуральных кисломолочных продуктов. В кашу можно добавлять немного сливочного масла, а в пюре – сливки.
Во время ремиссии меню для ребенка необходимо расширять в зависимости от улучшения его самочувствия. Если поджелудочная железа отрицательно воспринимает нововведенный продукт, его нужно сразу исключить. Постепенно малышу в ограниченном количестве можно давать свежевыжатые соки, сезонные овощи, ягоды. Примерная стандартная для панкреатита диета включает белковые продукты, жидкие каши и белое мясо птицы. На время нужно отказаться от употребления цельного молока, но позволяется готовить на его основе каши и супы. Маленьких сладкоежек изредка можно баловать вареньем, зефиром, мармеладом.
Если ребенок питается в школьной столовой, внимательно изучите меню учреждения. Несомненно, в учебных и дошкольных заведениях придерживаются принципов диетического питания, однако не всё, что предлагается в столовой, можно употреблять больным панкреатитом.
Перед тем, как отправить ребенка в детский сад или школу, в его карточке следует сделать запись о наличии панкреатита и потребности в специальном лечебном питании. Подготовьте список со всеми продуктами, запрещенными для ребенка, и передайте его воспитателю, учителю. Обязательно проведите разъяснительную беседу с малышом, чтобы он понимал серьезность заболевания и знал, что можно есть вне дома. Когда ребенок понимает ситуацию, ему будет легче придерживаться диеты без срывов.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула. Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило. При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
Панкреатит: симптомы
Панкреатит поджелудочной железы может иметь различные симптомы в зависимости от формы заболевания. Однако имеются у всех видов болезни и общие признаки – острая боль в животе, которая локализуется в той части, где непосредственно проходит воспалительный процесс. Если воспаление размещается в теле железы, боли будут возникать в подложечной зоне; воспалительный процесс в хвосте характеризуется болевыми ощущениями, локализующимися в левом подреберье; при поражении всей железы боль будет носить опоясывающий характер и отдавать в спину, грудину или лопатку.
Самые сильные боли наблюдаются при остром панкреатите, симптомы в этом случае такие:
- болевые ощущения вверху живота, которые отдают в спину;
- тошнота, в некоторых случаях с рвотой;
- повышение температуры;
- нарушение при испражнении кишечника;
- иногда – желтуха.
Хронической стадии присущи потеря аппетита и уменьшение веса тела, также наблюдаются такие признаки:
- нарушение стула, сопровождающееся отвратительным запахом;
- тошнота и рвота при употреблении жидкой пищи;
- метеоризм, вздутие и урчание в животе;
- авитаминоз.
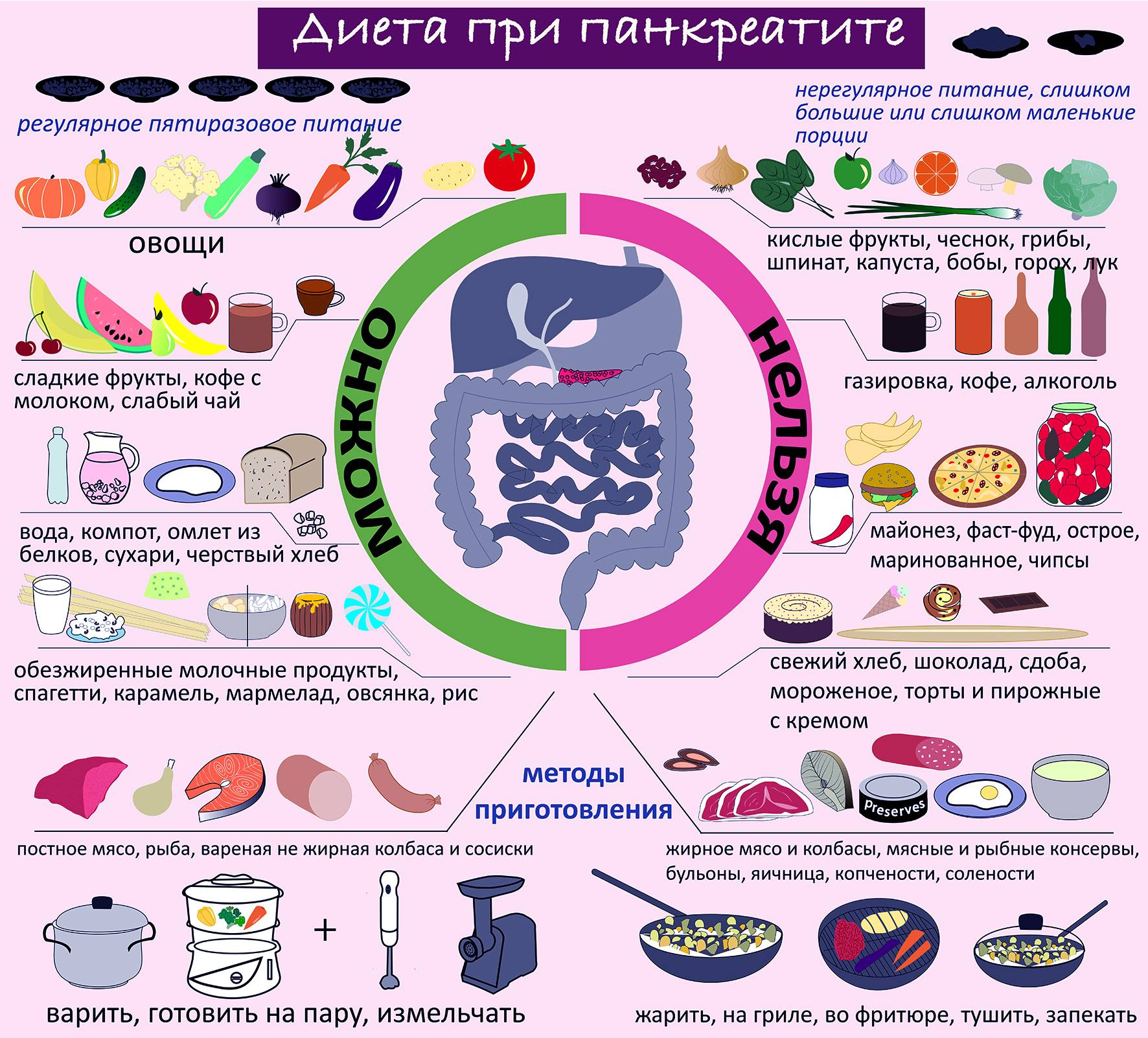
Диета при заболеваниях поджелудочной железы
Лечебный стол, предназначенный для больных панкреатитом, отличается низкой калорийностью, а также обеднен на жиры, углеводы и обогащен белком. В диетотерапии существует так называемая диета номер 5п – это специально разработанная легендарным русским гастроэнтерологом Певзнером диета при панкреатите поджелудочной железы.
При обострении заболевания все ее предписания необходимо строго выполнять, тогда как в состоянии ремиссии допускаются небольшие отклонения от рекомендаций диетолога.
Дневная норма рациона 5п по Певзнеру составляет 1800 килокалорий. Количество углеводов уменьшено до 200 г в сутки, а жиров – до 80 г. Диета предусматривает употребление около 120-160 г белка в сутки. Лечебный стол 5п построен на сокращении потребления питательных веществ животного и растительного происхождения, стимулирующих повышенную секрецию органов пищеварения, а также богатых клетчаткой, грубыми волокнами и жирных продуктов.
Панкреатит: симптомы, лечение, особенности питания.
Что собой представляет панкреатит, в каких симптомах проявляется заболевание, какие стадии панкреатита выделяют в медицине и каковы методы лечения каждой из них, что входит в рацион питания больных панкреатитом?
Панкреатит представляет собой совокупность синдромов и заболеваний, которые проявляются в воспалении поджелудочной железы. Эта железа играет в организме очень существенную роль: она отвечает за нормализацию пищеварительных процессов, регулирует обмен веществ, обеспечивает переваривание белков, жиров и углеводов.
При развитии воспалительного процесса выделяемые железой ферменты не переносятся в двенадцатиперстную кишку, а продолжают активироваться непосредственно в железе, тем самым, разрушая ее изнутри.
Главная опасность заключается в том, что выделяемые ферменты и токсины могут попадать в кровоток и оказывать пагубное влияние на внутренние органы человека – легкие, сердце, печень, почки, мозг.
Сегодня панкреатит считается довольно распространенным заболеванием – за последние 30-40 лет количество случаев диагностирования воспаления поджелудочной железы возросло в 2 раза. Особенно подвержены заболеванию лица с вредными привычками, склонные к чрезмерному приему острой, копченой и жирной пищи.
Салаты при панкреатите
Салаты – обычно они ассоциируются с полезными диетами, поскольку содержат максимальную долю витаминов и прочих необходимых организму ценных веществ
Но пациентам с больной поджелудочной железой следует осторожно относиться к сырым овощам и фруктам. Тем не менее, это не означает, что и от салатов придется отказаться
Какие ингредиенты могут входить в состав салатов при стихающем воспалительном процессе:
- небольшое количество постного мяса;
- отварной рис;
- отварные овощи;
- обезжиренный творог;
- немного растительного масла, нежирной сметаны или натурального йогурта.
Нельзя класть в салаты при панкреатическом воспалении:
- колбасные изделия, жирные части мяса или рыбы;
- жирную сметану, сливки, майонез;
- жирные и соленые сорта сыра;
- семечки и орехи;
- консервированные и маринованные продукты;
- сырые овощи.
Например, любимый многими винегрет вполне можно кушать пациентам, если не добавлять в него соленые огурцы или квашеную капусту. А «оливье» становится диетическим, если колбасу заменить отварной куриной грудкой, исключить огурцы и горошек, а сам салат заправить греческим йогуртом.
И ещё хорошие сочетания для салатов:
- отварные тертые морковь и свекла, заправленные натуральным йогуртом;
- рис с яйцом и зеленью, с ложкой растительного масла;
- пропаренная тыква с яблоком и натуральным йогуртом.
Панкреатит: секс и беременность
Можно ли заниматься сексом при панкреатите? В период ремиссии – можно, при условии, что панкреатит не имеет такого осложняющего обстоятельства, как сахарный диабет, который выявляется, в среднем, у 60% пациентов.
Пациенток с воспалением поджелудочной железы интересует, можно ли беременеть и рожать при панкреатите. Средняя степень тяжести хронического воспаления поджелудочной железы у женщин часто сопровождается нарушением менструального цикла – вторичной аменореей, что влияет на фертильность. И в таких случаях беременность вряд ли возможна.
Но при легкой степени панкреатита забеременеть можно, и это не противопоказано, однако вынашивание ребенка связано с проблемами. В первую очередь, дно постепенно увеличивающейся матки неизбежно будет давить на область подреберья и расположенную там поджелудочную железу – дополнительно осложняя ее функционирование.
Во-вторых, недостаток панкреатических ферментов снижает усвоение не только таких питательных веществ, как жиры, белки, углеводы: витамины и микроэлементы организм матери тоже недополучает. А, значит, не хватает их и плоду. С этой точки зрения, безопаснее не подвергать плод негативному влиянию материнского панкреатита.
К тому же, в I триместре есть риск самопроизвольного прерывания беременности, а в течение III триместра возможно нарушение гемодинамики – синдром диссеминированного внутрисосудистого свертывания крови.
Кстати, возможно развитие гестационного панкреатита: при наличии в анамнезе холелитиаза (желчнокаменной болезни), а также повышенного уровня триглицеридов в крови (гипертриглицеридемии), нередко развивающейся у женщин, которые длительное время принимают пероральные контрацептивы. Больше информации в статье – Поджелудочная железа при беременности
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Какой состав препарата? В том числе с вспомогательными веществами?
Стимбифид Плюс состоит из двух компонентов – пребиотического и метабиотического Узконаправленный пребиотический компонент – природные фруктоолигосахариды (ФОС) и фруктополисахариды (ФПС) с оптимизированным соотношением коротких (GFn, n = 2-8) и длинных (GFn, n = 2-60) цепочек, что обеспечивает снабжение бифидобактерий эксклюзивным питанием по всей длине толстой кишки Метабиотический компонент – лактат кальция. Является мощным стимулятором роста и размножения нормобиоты
Здравствуйте. Можно ли принимать ваш препарат вместе с MgB6, а также при ГЭРБ?
Здравствуйте! Можно. Здоровья Вам!
Здравствуйте. Можно ли ваш продукт при остром гастрите?
Здравствуйте! Не только можно, но и нужно! Здоровья Вам!
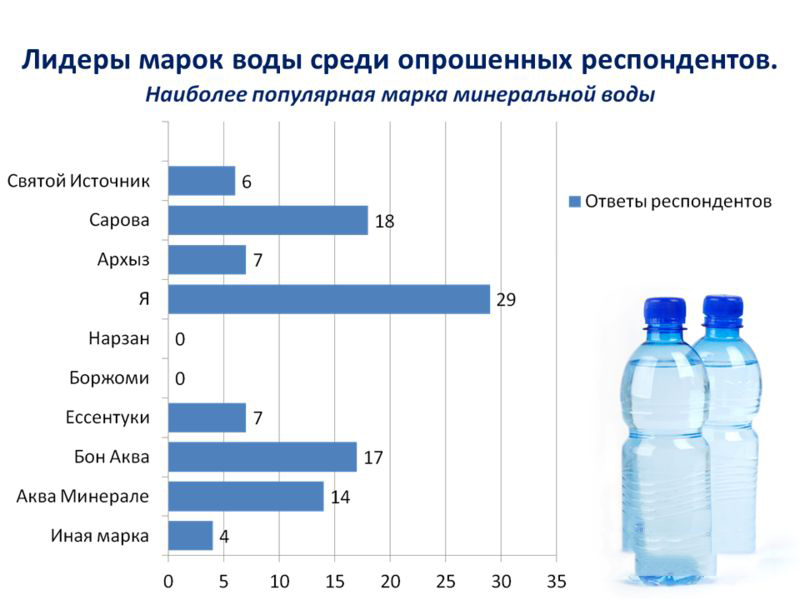
Минеральная вода в острой фазе панкреатита
В редких случаях по совету врача и под его наблюдением считается допустимым употребление минеральной воды в острой фазе панкреатита при исключении обычного питания. Теплая вода без газа в таком случае может оказывать противовоспалительное и антиспастическое воздействие на поджелудочную железу, способствует уменьшению боли. Торможение секреции панкреатического сока позволяет дать отдых поджелудочной железе на период, необходимый для ее восстановления. После наступления первых улучшений пациенту разрешается вновь принимать пищу небольшими порциями. Постепенное увеличение нагрузки на поджелудочную железу приводит к налаживанию ее работы, улучшению пищеварения.
Лучше всего для этих целей подходят минеральные воды:
- Бобруйская
- Боржоми
- Ессентуки 17
- Славяновская.
Панкреатит – острый воспалительный процесс поджелудочной железы, при котором серьезно страдает пищеварение и многие другие функции организма. Панкреатит имеет хроническую и острую формы и протекает достаточно тяжело
Для его лечения очень важно соблюдать ряд правил в питании, а так же в периоды обострения заболевания необходимо на несколько дней отказаться от пищи вообще и потреблять достаточное количество воды (около 1,5 — 2,5 литров в сутки)
Чтобы выяснить какую воду пить и сколько, очень важно понять, что панкреатит достаточно серьезное заболевание и его успешное лечение нуждается в осторожном и внимательном отношении к потребностям поджелудочной железы. Именно поэтому, потребляемая вода должна быть хорошего качества, с высокой степенью очистки, без дополнительных примесей и добавок
Очень полезно при острых и хронических формах панкреатита, пить минеральную воду, которая, находясь на большой глубине в недрах земли, постепенно насыщается полезными минеральными веществами, оказывающими благотворное влияние на поджелудочную железу.
Чтобы выяснить какую именно минеральную воду полезнее всего пить в период лечения панкреатита, стоит отметить, что не вся минералка одинакова, в зависимости от места расположения источника, состав такой жидкости может сильно отличаться. Самыми распространенными типами воды прошедшей процесс минерализации, какую рекомендуют пить при панкреатите и других заболеваниях поджелудочной железы, является нарзан, боржоми и ессентуки.
Следующий важный момент в выборе какую жидкость можно пить при лечении дисфункций поджелудочной железы — температура. От температуры жидкости, которую вы будете пить, успех лечения панкреатита водой зависит настолько же, насколько и от ее состава. Самой оптимальной для поджелудочной железы, является не слишком холодная и не слишком горячая вода.
Еще один нюанс, в вопросе какую воду лучше пить при заболеваниях поджелудочной железы состоит в том, что вместо воды вполне допускается употреблять травяные отвары противовоспалительного действия, например настой бессмертника, или настой равных частей бессмертника и ромашки.
Чтобы окончательно определить какую воду или другую жидкость вам предпочесть, стоит так же отметить неоценимую пользу, которую оказывает на поджелудочную железу отвар овса и овсяное молоко, отвар шиповника.
Из всего предложенного ассортимента вы сможете выбрать ту жидкость, какая наиболее подходит для вашего организма, а так же строго соблюдая рекомендации врача, существенно ускорите процесс лечения панкреатита.
Минеральная вода при панкреатите — это неотъемлемая часть лечебной терапии. Она богата по своему содержанию полезными минералами и витаминами, которые не только улучшают работу поджелудочной железы, но и оздоравливают другие жизненно важные органы организма человека. Однако далеко не каждая вода может носить лечебный эффект.
Диета при хронической форме заболевания
Любое хроническое заболевание на протяжении длительного времени может не беспокоить больного, однако наступают периоды, когда ремиссии сменяются острыми приступами. 50% обострений выпадает на так званое межсезонье «весна-осень». Причиной приступов становится нарушение диеты и употребление спиртных напитков. Алкоголь – главный враг для пациентов, страдающих от заболеваний поджелудочной железы.
Первые дни после острого болевого приступа больной голодает, разрешается пить только воду. В дальнейшем лечащий врач назначает специальную диету, обычно это Диета 1 (стол №1). Меню формируется преимущественно на белковых продуктах: нежирные виды мяса, рыба, творог 0% жирности и т.д. Питаться следует вареными и паровыми блюдами 8 раз в день. Объем одной порции – 250 г (одна горсть).
В периоды обострений легкой и средней тяжести пациентам рекомендовано пить отвар шиповника, но не более 50 мл в час.
Воспаление поджелудочной железы в большей степени провоцируют углеводы, их количество стоит снизить до минимума. За один раз можно употреблять 3 столовых ложки жидкой каши, овощного пюре или постного супа. Кушать нужно минимум 5 раз в день. В течение двух недель порции увеличиваются на 40 г. в день. Через пару недель размер одной порции составит 250 г.
Список продуктов разрешенных при хроническом панкреатите предусматривается диетой №1, №5п. Согласно рекомендациям врача, рацион пополняется новыми продуктами
При этом внимание следует уделять собственным ощущениям и реакциям организма. Первый болевой симптом является сигналом для отказа от «тяжелого продукта»
Примерное меню на день для больных хроническим панкреатитом:
| Завтрак | картофельное пюре |
| Перекус | обезжиренный творог |
| Обед | суп с овсяной крупой, чай с молоком |
| Ужин | белковый омлет |
| Поздний ужин | творожное суфле |
Диета при хроническом панкреатите помогает устранить обострение хронической формы заболевания.
Когда пить воду при панкреатите.
Мифы о разжижении желудочного сока водой являются спекуляцией и совершенно безосновательны. Пить воду при панкреатите во время еды или сразу после – МОЖНО!
Вода при панкреатите (и не только) ничего не вымывает и не разжижает, как утверждают многие. Если бы вода хоть как то мешала пищеварению, то любой суп или бутерброд запитый чаем или второе блюдо запитое компотом наносили бы организму огромный вред.
Но люди всегда едят супы, вторые блюда или бутерброды и запивают их жидкостями и все у них с пищеварением нормально. Более того, всем известно, что каждый день «надо поесть чего-нибудь жиденького». А, зарабатываются гастриты, язвы, застои желчи, панкреатиты чаще всего именно отсутствием жидкой пищи.
После принятия пищи организм наоборот просит жидкости, чтобы разбавить принятую пищу. И запивать пищу такими жидкостями, как чай, компот можно, но хорошо бы это все еще разбавить водой.
Т.е. выпить простой обычной или минеральной воды, когда вам это будет удобно. Можно сразу, можно за 30 минут до еды, можно спустя какое-то время, суть в том, что нужно обязательно выпить воды в день от 1 до 2 литров.
В компоте, чае и т.д. есть сахара и другие вещества, которым самим для растворения необходима вода. Возьмем, к примеру, колу и подобные её напитки. В них огромное количество сахарозы и консервантов для растворения, которых необходима вода, а ее в напитке недостаточно и поэтому пить хочется снова и снова. А если в организм не поступает простая вода, то организм начинает вытягивать её из себя. Так начинается обезвоживание и истощение.
Также и с пищей. Ей тоже для растворения солей и питательных веществ необходима вода, а если вы не подаете её организму, то организм начинает вытягивать её из себя и истощается, становиться тощим. Вот почему при панкреатите люди истощаются, становятся тощими.
Теперь поговорим о вымывании водой желудочного сока, ферментов поджелудочной железы и т.п. Желудок имеет продольные складки. По продольным складкам малой кривизны желудка вода быстро проходит к привратнику 12-перстной кишки и быстро покидает желудок. При этом вода практически не смешивается с желудочным соком
Поэтому совершенно не важно, когда Вы пьете – во время еды, до еды или после еды
В любом случае вода, поступающая, в желудок, а потом в 12-перстную кишку, не сможет хоть сколько-то серьезно разжижить ни желудочный сок, ни поджелудочный сок, ни желчь, ни кишечный сок, как утверждают многие. Итак, вывод первый: пить можно до еды, во время и после еды. Это никак не помещает пищеварению.
Вывод второй: пить воду при панкреатите просто необходимо, чтобы хоть как-то восполнять запасы воды, истраченные жидком стулом.
А что вы думаете по поводу воды при панкреатите? Употребляете ли вы воду при панкреатите и в каком количестве? Хорошо бы узнать мнение других панкреатитиков.
Если вы считаете, что статья действительно интересна и полезна, то буду вам очень признательна, если вы поделитесь этой информацией с вашими друзьями в соцсетях. Для этого просто нажмите на кнопки социальных сетей.
УЗИ-исследование
Для дифференциальной диагностики панкреатита проводится УЗИ, результаты исследования зависят от формы данного заболевания.
При паренхиматозном типе патологии на УЗИ в большинстве случаев контуры железы практически не меняются. Иногда даже не диагностируются изменения протоков;
Отёчно-интерстициальная форма вызывает увеличение железы, изменение ее структуры (появление очагов измененной плотности), неоднородную эхогенность. При правильном лечении размеры железы постепенно приходят в норму, но уплотнения могут сохраняться длительное время;
При фиброзно-склеротическом поражении размеры органа уменьшены, он «сморщен», наблюдается расширение протоков и перипанкреатит;
При кистозной форме с ткани железы образуются мелкие кисты, хорошо видные на УЗИ-исследовании. Ткань органа неоднородна, протоки расширены;
Гиперпластическое течение болезни вызывает увеличение какой-либо части органа (чаще всего головки), контуры тканей неоднородны, границы «размыты», имеются участки измененной плотности.