Причины образования камней мочевого пузыря
Есть несколько факторов, благоприятствующих образованию отложений, это:
- Высокая концентрация различных веществ в моче, например, солей.
- Состояния, связанные с застоем мочи. Часть мочи остается в мочевом пузыре после опорожнения, возникает ее застой и кристаллизация солей.
- Инфекции мочевыводящих путей. Возбудители изменяют химическую среду в моче посредством своего метаболизма и способствуют образованию определенных кристаллов и камней с типичным составом.
- Обезвоживание.
- Изменение оптимального рН и химических свойств мочи. Критический рН мочи ≤ 5,5 и >7,0;
- Наследственная предрасположенность. Например, дефекты ферментных систем в почечных канальцах.
- Прием некоторых лекарств. Витаминно-минеральные комплексы, сульфаниламиды и др.
- Низкая концентрация магния и других защитных элементов.
- Наличие кристаллизующих веществ.
Причины нарушения опорожнения мочевого пузыря:
- увеличение предстательной железы;
- сужение уретры;
- выпячивание стенки мочевого пузыря – дивертикулы;
- сужение выходного отверстия мочевого пузыря;
- неврологически обусловленные дисфункции мочевого пузыря;
- инородные предметы в мочевом пузыре – катетеры, хирургические швы или имплантаты – их поверхности становятся основой для кристаллизации.
Факторы риска, повышающие вероятность образования камней в мочевом пузыре:
- малоподвижный образ жизни;
- недостаток в рационе питания продуктов с витаминами А, В, Д;
- вынужденная неподвижность из-за болезни;
- питьевая вода с высоким содержанием солей;
- некоторые заболевания выделительной и пищеварительной систем: хронический пиелонефрит; аденома простаты, гастрит, колит, язва желудка;
- гиперфункция паращитовидной железы;
- злоупотребление продуктами, изменяющих кислотность мочи: острое, кислое, соленое;
- высокие дозы витамина С, D;
- прием сульфаниламидов, ацетазоламида, противовирусных препаратов;
- несвоевременное опорожнение мочевого пузыря.
Риск мочекаменной болезни и камней в мочевом пузыре возрастает при течении таких заболеваний, как:
- остеопороз;
- подагра;
- рак;
- болезнь Крона;
- синдром мальабсорбции.
Причины изменения цвета мочи
Правильный цвет мочи у здорового человека — желтый или соломенный. Незначительные различия в оттенках мочи могут быть связаны со степенью гидратации организма (насыщение водой). Белая или прозрачная моча информирует о чрезмерной гидратации, темно-желтая — может быть сигналом тревоги об обезвоживании.
Правильный цвет мочи у беременных такой же, как у всех здоровых людей. Беременность не оказывает существенного влияния на цвет урины. Опасное состояние при беременности — белый цвет и мутная консистенция мочи.
Цвет мочи у здоровых детей такой же как у взрослых. И только в первые дни моча новорожденного может быть плотной и иметь слегка розовую окраску, так как в ней ещё содержатся вещества, взятые от матери. Уже через неделю урина становится ярко-желтой или полностью прозрачной.
Моча меняет цвет у взрослых и детей при некоторых заболеваниях. Организм таким образом посылает первые сигналы, указывающие на развивающуюся инфекцию или заболевание. К врачу нужно обратиться, если аномальный цвет держится более суток, сопровождается интенсивным запахом, слизью и пеной.
Таблица 1. Цвет мочи при различных патологических состояниях
| Измененный цвет мочи | Возможное заболевание или причина цвета мочи |
| Соломенно-желтый, без примесей и осадка | Яркий цвет мочи или ярко-желтая моча — натуральный цвет, сигнализирующий, что организм находится в хорошем состоянии с адекватным уровнем гидратации, и в рационе нет ничего, что негативно сказалось бы на здоровье. |
| Ярко-желтая моча — Флуоресцентный, неоновый цвет | Прием витаминов группы В, в частности витамина В12. Это не повод для беспокойства. |
| Светло-коричневый | Гемолитические анемии – серповидноклеточная, талассемия, анемия Минковского-Шоффара; Болезнь Маркиафавы-Микели; Сифилис; Гемолитическая болезнь новорожденных; Злокачественные опухоли – меланосаркома;Алкаптонурия;Отравление алкоголем, солями тяжелых металлов, фенолом, крезолом и др. |
| Зеленый | Спаржа, шпинат в меню; Воспаление или инфекция мочевыводящих путей; Простатит; Проблемы с почками. |
| Красный | Свёкла или ежевика, содержащие красители – бетацианины, в меню. Интенсивность цвета мочи после свеклы зависит от кислотности желудка; Повреждения почек в результате травм – удар, ушиб, разрыв; Почечная колика; Почечный инфаркт; Острое воспаление почек – гломерулонефрит, пиелонефрит. Прием обезболивающих или половых гормонов. |
| Голубой, синий | Гиперкальциемия — редкое генетическое заболевание, характеризующееся высоким уровнем кальция в крови. |
| Темно-коричневый или цвет пива | Болезнь Боткина; Механическая желтуха – закупорка желчных протоков камнем. |
| Оранжевый | Сырая морковь, содержащая бета-каротин, в меню; Чрезмерная секреция билирубина, отвечающего за желчные протоки. Оранжевая моча может быть признаком заболеваний печени, особенно если глазные белки также стали желтыми. Пример — гемолитическая желтуха или гемолитическая болезнь новорожденных; Результат применения слабительных, когда организм подвергается потере большого количества жидкости. |
| Коричневый | Ревень в меню; Гемолитическая желтуха; Некоторые виды гемолитической анемии; Порфирия, характеризующаяся нарушениями в переработке гемоглобина. Если гемоглобин или миоглобин выводится вместе с мочой, дополнительным симптомом будут постоянные боли в животе, |
| Бесцветный или бело-желтый | Чрезмерная потребность в мочеиспускании в небольших количествах, связанная с циститом; Чрезмерная гидратация организма; Сахарный диабет 1 и 2 типа; Несахарный диабет. |
| Молочный | Высокий уровень жира в моче – липурия; Гной в моче – пиурия; Высокая концентрация фосфатных солей. |
Эта таблица поможет сориентироваться, но для постановки точного диагноза необходимо учитывать клинические симптомы и результаты других анализов.
Причины появления глюкозы или сахара в моче – глюкозурия
Наиболее частая причина глюкозурии – сахарный диабет, но есть и другие патологии, вызывающие этот симптом.
Глюкозурия подразделяется на следующие виды:
- Панкреатическая. Развивается на фоне сахарного диабета.
- Почечная. Отражение метаболической патологии, проявляется с раннего детства.
- Печеночная. Развивается при гепатите, травматическом поражении органов или в результате отравления токсическими веществами.
- Симптоматическая. Обусловлена следующими патологическими состояниями: сотрясения мозга, гипертиреоз – повышенная концентрация гормонов щитовидной железы в крови; акромегалия, синдром Ищенко-Кушинга, феохромоцитома – опухоль надпочечников.
В детском возрасте, кроме глюкозы, в моче могут обнаруживаться и другие виды моносахаридов — лактоза, левулоза, галактоза.
Почечная колика – боль сильнее, чем при родах
Это состояние, сопровождающееся сильнейшей болезненностью, возникает при выходе камня (конкремента) из почки и продвижении его по мочеточнику. Боль при колике возникает примерно на уровне локтя со стороны спины – как раз в этом месте мочеточники отходят от почек. Иногда болит чуть ниже.
Боль вызывается раздражением мочеточниковой ткани продвигающимся камнем и давлением скопившейся мочи, выход которой он перекрывает. Растяжение почечных лоханок, в которых собирается моча, приводит к спазмам. Возникает сжатие сосудов, ведущее к нехватке кислорода, поступающего к почке, – ишемии почечной ткани. Это усугубляет ситуацию, усиливая болезненность.
Считается, что болевые ощущения, возникающие при почечной колике – одни из самых сильных. Они даже превосходят боли при родах.
Колика может продолжаться разное время, в зависимости от размеров камешка, проскочившего в мочеточник, – чем он меньше, тем быстрее ему удастся попасть в мочевой пузырь. Поэтому боли могут длиться от часа до 12. Предвестником окончания колики служит появление красной или бурой мочи, окрашенной кровью из травмированного мочеточника.
Всё это время больной будет испытывать сильнейшую боль, метаться по комнате, не находя положения, в котором ему станет лучше. Иногда колика затихает, чтобы возникнуть снова. Поэтому в этот период пациенту необходима помощь уролога.
Когда камень проскочит в мочевой пузырь, колика пройдет. В это время нужно обязательно обратиться к урологу и проверить почки, убедившись, что в них не остались камешки. Иначе через некоторое время следующий камень может тронуться с места и кошмар повторится.
Причины изменения плотности мочи
Относительная плотность мочи зависит от работы почек, поэтому нарушение этого показателя развивается при различных заболеваниях органа.
Таблица 3. Варианты изменения плотности мочи
| Патология | Характеристики мочи | Причины изменения плотности урины |
| Гиперстенурия | Моча с высокой плотностью, более 1030-1035 г/л | Сахарный диабет 1 или 2 типа – плотность мочи может достигать 1040 и более;Острый гломерулонефрит;Нефротический синдром;Отеки;Сужение почечных артерий;Состояния, приводящие к обезвоживанию — диарея, чрезмерная потливость, рвота. |
| Гипостенурия | Моча с низкой плотностью в пределах от 1007 до 1015 г/л | Несахарный диабет; Отек и воспалительно-рассасывающиеся инфильтраты;Пищевая дистрофия – частичное голодание, дефицит питательных веществ;Хронический пиелонефрит;Хронический нефрит; Хроническая почечная недостаточность;Нефросклероз – перерождение почек в соединительную ткань;Гломерулонефрит;Интерстициальный нефрит. |
| Изостенурия | Низкая плотность мочи, 1010 г/л и менее | Тяжелые степени хронической почечной недостаточности;Подострая и хроническая желтуха тяжелой степени;Нефросклероз. |
Однократный диурез мочи с высокой или низкой плотностью не дает основания для постановки диагноза. Эти синдромы характеризуются длительным выделением мочи с высокой или низкой плотностью в дневное и ночное время.
Алкогольные напитки
Желательно избегать употребления алкоголя. Допустимые нормы (европейские рекомендации), при условии, что 1 порция равна 10 г чистого алкоголя.
Допустимые нормы алкогольных напитков
| Половая принадлежность | Максимальное количество |
| Женщины | 10 порций в неделю, не более 2 порций в день |
| Мужчины | 15 порций в неделю, не более 3 порций в день |
Допустимые варианты:
- 340 мл пива с содержанием 5% алкоголя;
- 142 мл вина с содержанием 12% алкоголя;
- 43 мл водки (или аналог. ) с содержанием 40%-ного дистиллированного спирта.
От камней в почках защитят правильное питание и употребление достаточного объема воды.
Симптомы цистита
Инфекции нижних мочевыводящих путей имеют яркую клинику, которую легко узнать. Несмотря на то, что выделяют острый и хронический цистит, их проявления в период обострения, как правило, похожи:
- жалобы на боль, жжение и рези при мочеиспускании — неприятные ощущения сопровождают весь процесс целиком, от начала и до конца;
- боль в области над лобком;
- императивные позывы к мочеиспусканию, которые сложно игнорировать;
- частые походы в туалет, моча при этом выделяется малыми порциями;
- есть чувство неполного опорожнения мочевого пузыря;
- изменение характера мочи: она приобретает неприятный запах, цвет мутнеет, может быть примесь крови в последней порции мочи (необязательный симптом).
Важно отметить тот факт, что температура и симптомы интоксикации редки. Гипертермия бывает не выше 38 градусов, обычно до 37,5 и ниже
Во время осмотра врач обращает внимание на покраснение, припухлость, болезненность при пальпации области уретры и отсутствие патологических влагалищных выделений .
Существует категория осложненных циститов, которые могут проявляться высокой температурой, кровью в моче, нарушением оттока, недержанием мочи и другими симптомами .
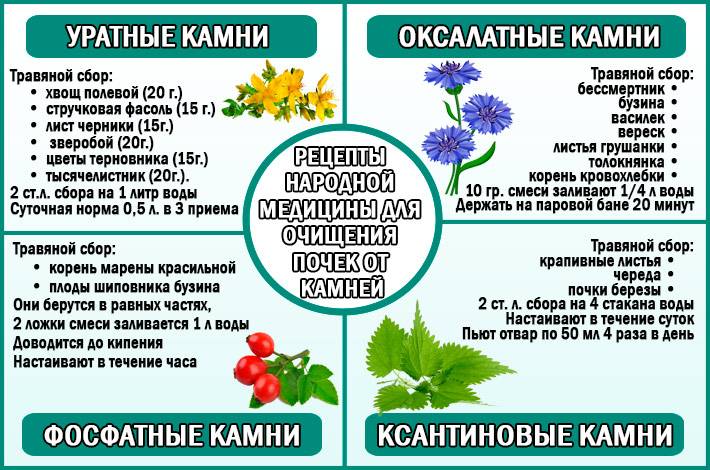
Что нужно делать при обнаружении в моче солей
Солевая концентрация в моче обозначается плюсами – от 1 до 4. Один-два плюса не считаются патологией, особенно если появляются периодически.
В остальных случаях нужна серьёзная диагностика, позволяющая выяснить причину постоянной кристаллурии.
Для этого назначаются:
- УЗИ почек и органов малого таза.
- УЗИ брюшной полости.
- УЗИ надпочечников, щитовидной железы и паращитовидных желез.
- Общий анализ крови.
- Биохимическое исследование крови на показатели работы печени и почек.
- Посев мочи на флору и чувствительность к антибиотикам.
- Анализы на ЗППП.
- Анализ крови на гормоны.
С результатами диагностики нужно обратиться к врачу, который, опираясь на их результаты, назначит дополнительное обследование. После постановки диагноза проводится лечение, устраняющее патологии, вызвавшие появление солей в моче.
Симптомы мочекаменной болезни
Первый и главный признак уролитиаза – почечная колика. Это сильная, схваткообразная боль в пояснице, отдающая в область живота, паха или половых органов.
Основные симптомы заболевания зависят от формы, размеров, количества и локализации камней:
- нарушенное мочеиспускание (болезненное, учащенное, прерывистое, отсутствие мочевыделения);
- гематурия – наличие примесей крови в моче;
- помутнение мочи, ее зловонность;
- тошнота, рвота;
- ухудшение общего состояния: слабость, лихорадка, озноб и т.д.
У 13% больных заболевание развивается бессимптомно и проявляется лишь тогда, когда конкременты становятся подвижными.
Камни в мочевом пузыре: возможные осложнения
Даже если камень в мочевом пузыре не вызывает у больного дискомфорта, что бывает часто, необходимо удалить его из-за возможных осложнений. Запущенное заболевание угрожает здоровью и жизни.
Прежде всего, в любое время камень может сдвинуться и закупорить проток, отводящий мочу. Закупорка мочевыводящих путей ведет к интоксикации организма. У больного возможны приступы нефрогенной гипертонии, развиваются гидронефроз или пионефроз. Если запустить болезнь, может возникнуть почечный канальцевый некроз и в конечном итоге органная недостаточность.
Частые инфекции мочевыводящих путей также могут привести к прогрессирующей дисфункции почек и развитию гипертонии. Невылеченные инфекции мочевого пузыря провоцируют гнойный процесс с риском развития сепсиса.
Наконец, наличие аномальной массы внутри мочевого пузыря приводит к постоянному раздражению его стенки и способствует нарушению сократимости мышцы мочевого пузыря с развитием атонии мочевого пузыря, или наоборот – его чрезмерной сократимости. В таких случаях происходит задержка мочи или больной не может контролировать мочеиспускание соответственно.
Как отличить цистит от пиелонефрита
При проявлениях инфекций необходимо обратиться к специалисту. С подозрениями на цистит можно записаться к терапевту, урологу, нефрологу. Именно врач должен провести дифференциальную диагностику и отличить пиелонефрит от цистита.
На приеме
Во время опроса и осмотра пациента можно сделать первые выводы о том, что стало причиной обращения: цистит или пиелонефрит. В клинике цистита доминируют жалобы на нарушения мочеиспускания, а при воспалении почечной лоханки — слабость, общее недомогание и повышение температуры. Если инфекция имеет восходящее течение, то пациенты вспоминают, что болезнь начиналась с болей при мочеиспускании, но это необязательное условие .
В процессе осмотра при подозрении на пиелонефрит врач проверит симптомы болезненности в области проекции почек: справа и слева от позвоночника в области поясницы или чуть выше. При цистите более характерна боль над лобком .
Лабораторная диагностика
Назначают общий анализ мочи, крови, посев мочи, анализ по Нечипоренко, биохимию крови и мгновенные тесты на лейкоцитарную эстеразу и нитриты.
При цистите в моче могут присутствовать лейкоциты, бактерии, реже — белок (до 0,1 г/л) и эритроциты. В крови специфические изменения обнаруживаются не всегда, возможно незначительное повышение СОЭ и сдвиг лейкоформулы влево.
Пиелонефрит дает более угрожающую картину: изменение удельного веса мочи (повышение при остром и снижение при хроническом), лейкоциты, белок (от 3 более г/л), бактерии, эритроциты, клетки эпителия в моче. В крови высокая СОЭ, повышение числа лейкоцитов, сдвиг формулы влево, возможно появление токсической зернистости лейкоцитов.
При подозрении на пиелонефрит выполняется культуральное исследование мочи: осадок сеют на питательные среды, наблюдают рост колоний микроорганизмов и проводят их чувствительность к антибиотикам .
Инструментальная диагностика
На УЗИ можно понять, какие органы и структуры вовлечены в инфекционный процесс. При пиелонефрите происходит утолщение в области лоханки, увеличение пораженной почки в объеме, расширение чашечек и лоханки и другие изменения.
УЗИ при цистите выполняется скорее для исключения других заболеваний (инородных тел пузыря, пиелонефрита, опухолей и др.).
КТ и МРТ бывают необходимы при сопутствующих заболеваниях, тяжелом течении, появлении осложнений цистита или пиелонефрита.
Основной вывод: самостоятельно отличить цистит от пиелонефрита сложно, только врач с помощью дополнительных методов сможет точно сказать, какие именно мочевыводящие пути поражены инфекцией. Течение заболевания индивидуально, и клиника может быть стерта на фоне сопутствующих заболеваний или состояний. При подозрении на инфекции мочевыводящих путей нужно обязательно обращаться к специалисту, самолечение не допустимо.
В комплексной терапии инфекционно-воспалительных заболеваний мочевыводящих путей, к которым относятся и цистит, и пиелонефрит, специалисты могут рекомендовать использование безрецептурных фитопрепаратов для облегчения боли, уменьшения спазмов и борьбы с воспалением*. К числу таких лекарственных средств относится паста Фитолизин. В состав готовой пасты для приготовления суспензии для приема внутрь Фитолизин входит сгущенный экстракт из девяти растительных компонентов, а также четыре эфирных масла в качестве вспомогательных веществ. В отличие от многих других урологических фитопрепаратов, которым необходимо сложное приготовление, достаточно просто растворить 1 ч. л. пасты Фитолизин в половине стакана теплой подслащенной воды — и препарат готов к применению. Это позволяет проводить лечение не только дома, но и на работе, в гостях и командировке .
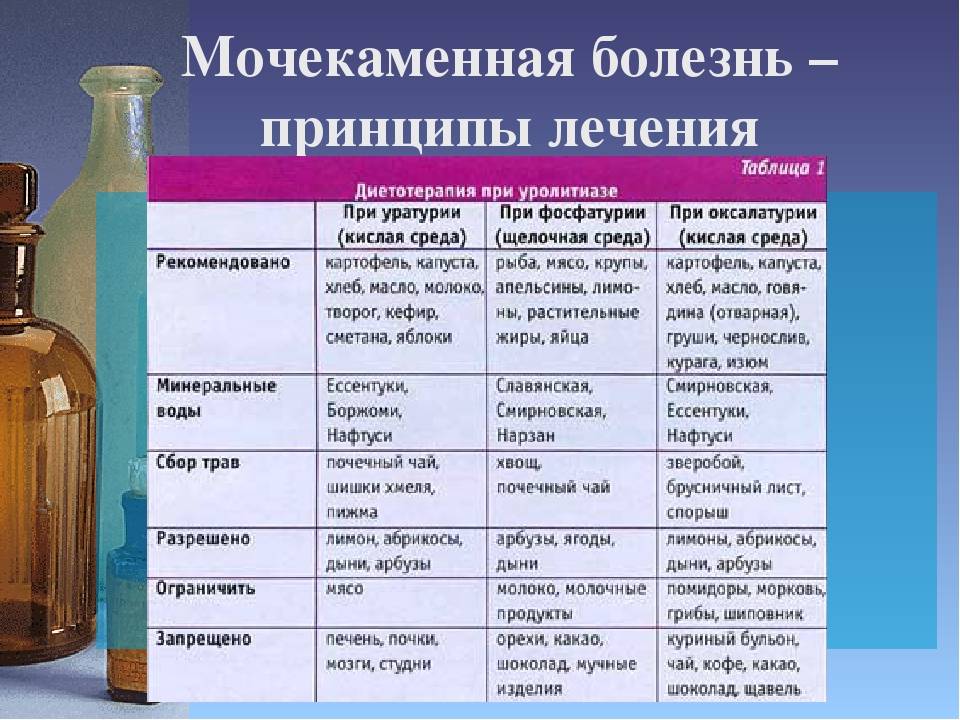
Диета при оксалатурии (соли оксалаты в моче) или оксалатные камни
Пациенты с Са-оксалатными камнями должны употреблять хорошо сбалансированное питание, в котором продукты из различных групп включены в общую диету. Получение кальция извне обеспечивается употреблением молока и молочных продуктов, которые являются наиболее важными продуктами питания, содержащими кальций.
У пациентов с повышенным уровнем щавелевой кислоты следует ограничивать продукты, богатые оксалатом (в 100г продукта)
- Какао 625 мг
- Орехи 200 — 600 мг
- Чайные листья 375 — 1450 мг
- Шпинат 570 мг
- Ревень 530 мг
Рекомендуются следующие продукты:
- мясо, птица, рыба в умеренном количестве, лучше — в отварном виде, в т. ч. вареные колбасы (молочные, диетические), сосиски, яйца в любой обработке, салаты из отварного мяса и рыбы;
- молоко, кефир, творог, сметана (за исключением ситуаций с повышением уровня кальция в моче, при высоком рН мочи, при обострении пиелонефрита);
- жиры: сливочные и растительные масла, несоленое свиное сало;
- крупы: гречневая, овсяная, перловая, пшенная; макаронные изделия; супы из них;
- хлеб: пшеничный, ржаной, изделия из муки, особенно грубого помола с включением пшеничных отрубей;
- овощи и фрукты: огурцы, капуста, горох, баклажаны, репа, тыква, чечевица, абрикосы, бананы;
- супы, соусы;
- холодные закуски из овощей, кабачковая и баклажанная икра;
- компоты, кисели, муссы;
- чай, некрепкий кофе с молоком, отвары из сухофруктов, шиповника, пшеничных отрубей, морсы, квас.
Исключить из рациона:
- печень, почки, язык, мозги, соленую рыбу, студни и заливные на желатине, бобовые;
- ограничить сыры, исключить соленые сыры;
- щавель, шпинат, ревень, грибы, землянику, груши, крыжовник, фасоль, соленые овощи, ограничить свеклу (при обострении), относительно ограничивают морковь, лук, томаты;
- мясные, грибные и рыбные бульоны и соусы;
- соленые закуски, копчености, консервы, икру, перец, горчицу, хрен;
- шоколад, инжир; ограничить черную смородину, чернику, конфеты, варенье, кондитерские изделия;
- какао, крепкий кофе, чёрный чай;
Учитывая, что образование камней из кальция оксалата является многофакторным процессом, увеличение диуреза на протяжении суток является наиболее важным метафилактическим мероприятием
Особенно это важно для пациентов, у которых исследование мочи не выявило никаких метаболических нарушений. Разведение мочи и снижение в ней концентрации солей обеспечивает диурез около 2 — 2,5 л мочи в сутки
В зависимости от напряженности физической активности и температуры окружающей среды количество выпиваемой жидкости должно варьировать между 2 — 2,5 л. Это количество жидкости должно быть распределено равномерно на протяжении дня. Очень хорошей привычкой является употребление дополнительного количества жидкости перед каждым актом мочеиспускания. Очень важно употреблять дополнительное количество жидкости перед сном для того, чтобы избегать высокого концентрирования мочи в течение периода сна. Щелочные напитки являются более предпочтительными, потому, что они повышают рН мочи и экскрецию лимонной кислоты. Для этой цели подходит минеральная вода, богатая гидрокарбонат ионом и умеренным содержанием кальция (по крайней мере, 1500 мг /л; максимум 200 мг кальция/л.