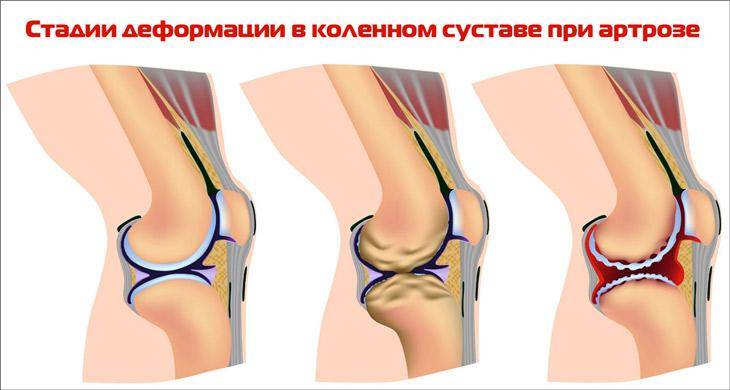
Оценка
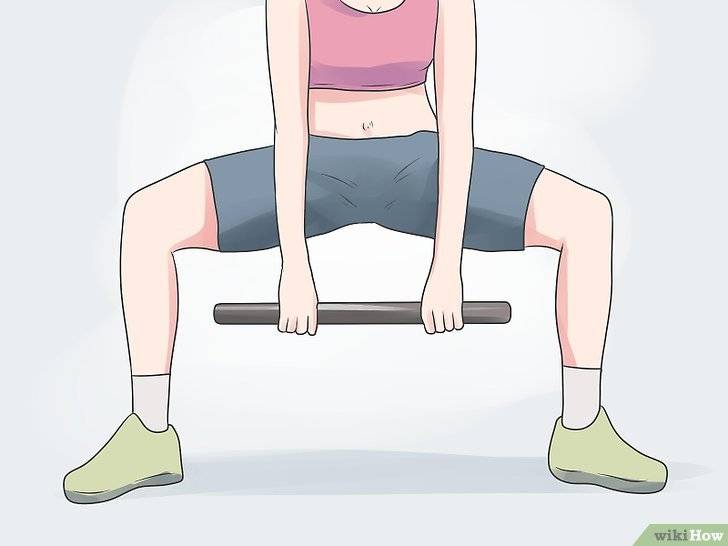
Вы можете использовать ЭМГ для оценки активности медиальной и латеральной широких мышц до и после терапии. Это можно делать во время проведения теста подъема по лестнице. Имейте в виду, что этот тест может быть очень болезненным для пациентов с ПФБС. Используйте эту методику оценки только после того, как пациент сможет выполнить этот тест безболезненно. Начните с очень низких ступенек, чтобы компрессия между надколенником и бедренной костью была минимальной.
Основные отличия, которые вы должны найти, — это увеличение энергии, потребляемой МФШБ для выполнения теста, изменение силогенерирующей способности мышцы и более быстрая (более точная) активация МФШБ после терапии.
Эпидемиология /Этиология
ПФБС может быть связан с травмой надколенника, но чаще это сочетание нескольких факторов: чрезмерное использование или перегрузка пателлофеморального сустава, анатомические или биомеханические аномалии, мышечная слабость, дисбаланс или дисфункция. Более вероятно, что ПФБС ухудшается и плохо лечится из-за сочетания нескольких факторов.
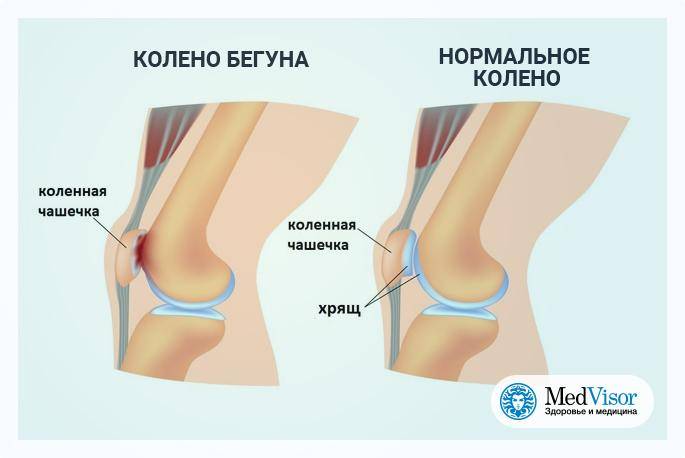
Одной из основных причин ПФБС является ориентация и положение надколенника. Когда коленная чашечка имеет другую ориентацию, она может скользить больше в одну сторону относительно межмыщелковой ямки, что приводит к избыточному давлению в этой части бедренной кости и, соответственно, раздражению, дискомфорту и боли. Есть разные причины, которые могут спровоцировать такие отклонения.
Ориентация надколенника варьируется от одного пациента к другому. Она также может отличаться от левого колена к правому у одного и того же человека, а может быть результатом анатомических аномалий. Небольшое отклонение надколенника может вызвать мышечный дисбаланс и биомеханические нарушения, которые, возможно, и приведут к ПФБС. И наоборот, мышечный дисбаланс или биомеханическая аномалия могут вызвать отклонение надколенника, что приведет в возникновению ПФБС. Например, когда медиальная широкая мышца бедра (МШМБ) недостаточно сильная, латеральная широкая мышца бедра может генерировать большую силу, что может приводить к латеральному скольжению, латеральному наклону или латеральному вращению надколенника, и, следовательно, нарастанию давления на латеральной с стороне межмыщелковой ямки, ее раздражению и боли в колене. Возможна обратная ситуация, но медиальное скольжение, наклон или вращение встречаются редко. Еще одна мышца и связка, которые могут вызвать отклонение надколенника, — это илиотибиальный тракт и медиальная поддерживающая связка надколенника (в случае дисбаланса или слабости одной из этих структур).
Один из механизмов неправильного позиционирования надколенника
ПФБС также может быть вызван гиперэкстензией коленного сустава, латеральным вращением большеберцовой кости, вальгусным или варусным положением колена, увеличением угла Q, напряжением илиотибиального тракта, хамстрингов или икроножной мышцы.
Иногда боль и дискомфорт локализуются в колене, но источник проблемы находится где-то в другом месте. Pes planus (плоская стоп — пронация) или pes cavus (полая стопа — супинация) также могут провоцировать ПФБС. Пронация стопы (которая чаще встречается при ПФБС) вызывает компенсаторную внутреннюю ротацию большеберцовой или бедренной костей, что нарушает пателлофеморальный механизм. Супинация стопы обеспечивает меньшую амортизацию для ноги, когда она касается плоскости опоры, что может приводить к росту нагрузки на пателлофеморальный (ПФ) сустав. Кинематика тазобедренного сустава также может влиять на колено и провоцировать ПФБС. Результаты одного исследования показали, что у пациентов с ПФБС могут быть слабыми абдукторы бедра, что будет приводить к увеличению приведения бедра во время бега.
Мышечная этиология ПФБС
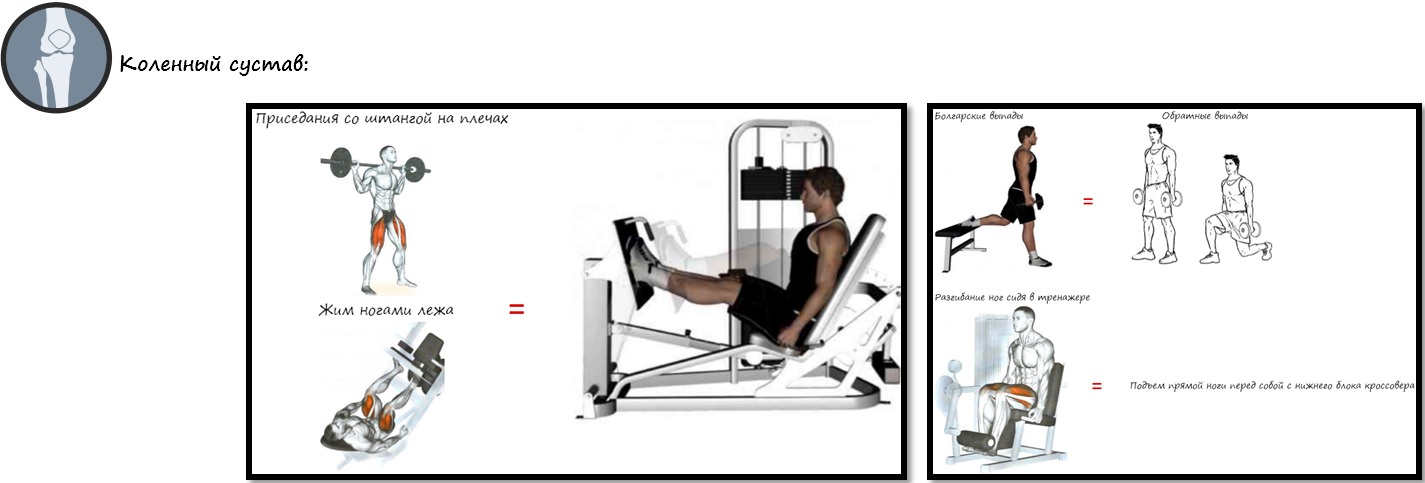
- Слабость квадрицепса:
- Слабость медиальной части квадрицепса:
- Напряжение илиотибиального тракта:
- Напряженные хамстринги:
- Слабость и укорочение мышц бедра:
- Напряженные икроножные мышцы:
Факторы риска
Помимо провоцирующих факторов и заболеваний, способствовать появлению болевого синдрома в области коленей могут3
- Избыточная масса тела. Увеличивается нагрузка на коленные суставы даже во время обычных действий, таких как ходьба или подъем по лестнице. Также существует теория, что ожирение может вызывать повреждение хрящевой ткани путем активации механорецепторов, однако она нуждается в подтверждении.
- Недостаточная физическая активность. Дефицит силы и гибкости скелетных мышц коленной области увеличивает риск травматизации коленного сустава. Натренированные мышцы защищают суставы и обеспечивают полный объем движений.
- Профессиональные занятия спортом. При некоторых видах спорта колени подвергаются повышенной нагрузке и риску травм. Это горнолыжный спорт с использованием жестких ботинок, баскетбол и футбол с прыжками и рывками, бег, тяжелая атлетика.
- Некоторые профессии. С чрезмерной нагрузкой на коленный сустав также связаны определенные виды профессиональной деятельности. Чаще всего это строительство, погрузочные или сельскохозяйственные работы.
- Ранее перенесенные травмы колена. Этот фактор повышает риск развития заболеваний колена и повторных травм в будущем.
Ожирение и боль в коленях
Один из важнейших факторов риска боли в коленях — это ожирение. Дополнительная масса тела создает избыточную нагрузку на коленный сустав. Из-за этого нарушается обмен веществ в суставных концах бедренной и большеберцовой кости, и как результат возникают дегенеративно-дистрофические изменения. Со временем это приводит к деформации сустава, появлению остеофитов, которые становятся причиной боли в коленях.
Когда чувствуется боль в колене?
Боли в колене бывают разные. Их точное описание может помочь специалисту Геленк Клиники при постановке диагноза.
Причины колющей боли в колене
Ощущения покалывания в основном указывают на острые травмы, и чаще всего сопровождаются отечностью либо острыми воспалительными процессами.
- Разрывы внутренних и внешних связок
- Разрыв крестообразной связки
- Медиальный вывих коленной чашечки
- Внезапный разрыв мениска, иногда блокады коленного сустава
Причины тупой боли в коленном суставе
- локальный некроз мыщелка бедренной кости ( болезнь Альбека)
- рассекающий остеохондроз
- хронический медиальный вывих коленной чашечки
- дисплазия надколенника
- Разрыв мениска
Причины жгучей и хронической боли в колене
- ревматоидный артрит
- воспаление седалищного нерва (ущемление нерва вследствие грыжи межпозвоночного диска или стеноз позвоночного канала)
- полиневропатия при диабете либо чрезмерном употреблении алкоголя
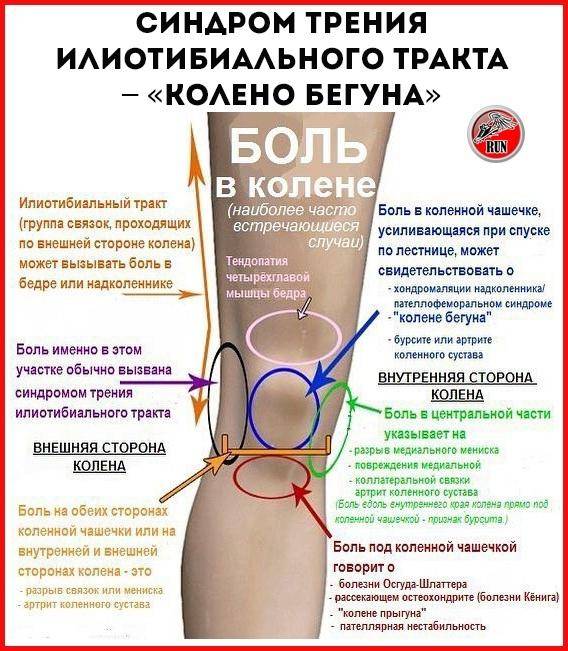
- синдром подвздошно-большеберцового тракта (СПБТ)
Хронический характер боль приобретает если отеки и блокады продолжаются более шести недель. Если через 3-4 дня Вы всё еще чувствуете дискомфорт в коленном суставе, обязательно обратитесь к врачу. Хронически боли могут появляться по разным причинам.
- разрыв крестообразной связки
- разрыв мениска
- перелом головки большеберцовой кости и другие плохо зажившие переломы, которые формируют ступеньки на суставной поверхности
- разрушение суставного хряща за коленной чашечкой (хондромаляция) после удара либо перелома
Группы риска
Врачи выделяют группу людей, более подверженных возникновению острой боли. В нее входят:
- спортсмены;
- люди, занимающиеся тяжелым физическим трудом;
- пенсионеры.
Если при острой боли в колене медицинская помощь оказана вовремя, и больной соблюдает все рекомендации доктора, он справится с недугом быстро и без осложнений.
https://youtube.com/watch?v=tkNucKDHOTM
Список литературы:
- https://zdravcity.ru/blog-o-zdorovie/7-osnovnykh-prichin-boli-v-kolene/
- https://kolenzo.ru/2020/04/26/ostraya-rezkaya-bol-kolen/
- https://nogostop.ru/koleno/kak-lechit-ostruyu-bol-v-kolene.html
Как понять, что причина боли – нерв?
Если боль носит простреливающий характер, резкая, вызывает онемение и покалывание, есть вероятность повреждения нервов. Это бывает нечасто, но опытный ревматолог или ортопед легко определит причину и направит к невропатологу. Самые частые – такие:
- неврит – воспаление нерва (боль пульсирующая, наблюдается потеря чувствительности, снижается подвижность, нога непроизвольно сокращается в колене);
- защемление нерва – возникает после травм, на фоне воспалений и новообразований (боль жгучая, колено немеет, подвижность теряется вплоть до паралича).
Если боль жгучая и острая, пациента могут направить к невропатологу
Заместительная гормональная терапия и механизм действия эстрогенов на суставы
Заместительная гормональная терапия считается наиболее эффективным методом лечения всех симптомов менопаузы.
Каждая женщина отличается, и наступление климакса сказывается на здоровье по-разному, но поражение костно-мышечной системы со временем развиваются у всех женщин. Некоторые пациентки с уже диагностированным ревматоидным артритом обнаруживают, что наступление менопаузы приводит к усилению боли и отека суставов, другие впервые замечают заболевание. Во всех случаях на помощь может прийти заместительная гормональная терапия.
Сторонников и противников ЗГТ много, их мнения различаются, но результаты большинства эпидемиологических исследований за последние 20 лет, показали, что риск развития остеоартритов при назначении заместительной гормональной терапии в период менопаузы снижается примерно на 60%.
Несмотря на отсутствие точных доказательств, что применение ЗГТ предотвратит возникновение ревматоидного артрита у женщин в период менопаузы нет, а вот что ЗГТ уменьшает процесс развития ревматоидного артрита есть. Поэтому многие эксперты считают оправданным назначение ЗГТ при РА, равно как и при других артритах.
Прогноз на восстановление
Прогноз полностью зависит от причины, спровоцировавшей появление болей:
- Артроз – неизлечимая патология, прогрессирует и обостряется в течение всей жизни, но ее развитие можно сдержать (правильно питаясь, принимая хондропротекторы и регулярно выполняя лечебную гимнастику).
- Болезнь Осгуда-Шляттера длится примерно год и полностью проходит, когда у ребенка прекращается рост костей (к 17 годам – в 75 % случаев).
- На лечение незначительных травм мениска, растяжения связок понадобится 2–3 недели (вместе с восстановительной гимнастикой) – обычно выздоравливает 90 % пациентов.
- На полное избавление от кисты Бейкера может потребоваться от 4 недель до 2 месяцев.
От боли, возникающей из-за силовых тренировок, можно избавиться в 60 % случаев. Для этого нужно подкорректировать нагрузку и правильность выполнения упражнений.
Как лечат боли в коленях
Какой бы не была причина болей при сгибании коленей – в первую очередь нужно уменьшить нагрузки на суставы. Зачастую в острый период больному назначается постельный режим с постепенной активизацией конечности, а при движении –использование трости и даже костылей. Обувь должна быть мягкой и удобной, иногда применяют ортопедические стельки.
Консервативное лечение направлено на:
- уменьшение выраженности симптомов болезни;
- улучшение функциональной активности пораженной ноги и пациента в целом;
- замедление прогрессирования недуга.
После всесторонней диагностики врач ставит диагноз и назначает комплексное лечение. В первую очередь применяют нестероидные противовоспалительные и обезболивающие препараты. Если боли нестерпимые, то, скорее всего, назначат введение нестероидных противовоспалительных препаратов (НПВП) непосредственно в сустав. Этим достигается купирование болезненных проявлений на длительный срок и сохраняется трудоспособность больного. Также внутрь суставной полости вводят хондропротекторы (реставраторы механической целостности и эластичности хряща) и искусственные заменители синовиальной жидкости (которая играет роль смазки).
Хорошие результаты дает местное лечение: аппликации в виде мазей, гелей, аэрозолей и компрессов. Эти препараты дополняют НПВП. Плюсы местного лечения в том, что оно воздействует прямо на очаг поражения, и почти не вызывает побочных эффектов.
Все патологии коленных суставов должны быть диагностированы на ранних стадиях. Только в таком случае лечение будет эффективным. Параллельно с медикаментами больному назначают физиотерапевтические процедуры, а во время ремиссии – лечебную физкультуру.
В тех случаях, кода болезнь запущена, и традиционные методы лечения не дали результатов – приходится прибегать к хирургическому вмешательству. Самой распространенной операцией является артроскопия – процедура, которая позволяет:
- уточнить диагноз,
- удалить отколовшиеся частички мениска (если таковые есть) и хрящевые свободные тела,
- промыть суставную полость,
- вводить лекарства,
- производить пересадку хряща.
В самом запущенном случае производится эндопротезирование – полная замена сустава на искусственный.
Вывод прост: заниматься самолечением суставов недопустимо, т.к. больной не может сам поставить правильный диагноз, а значит, и получать адекватное лечение. Обратитесь к врачу и не затягивайте с началом лечения.
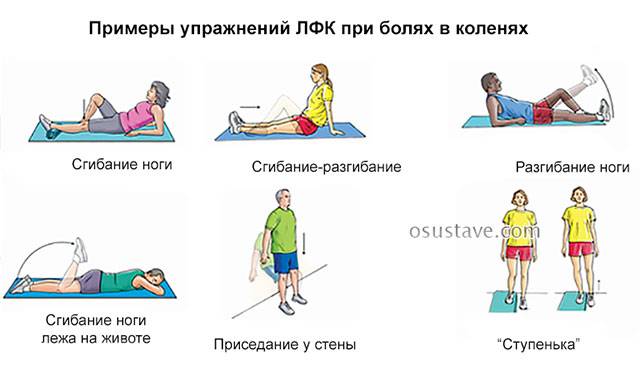
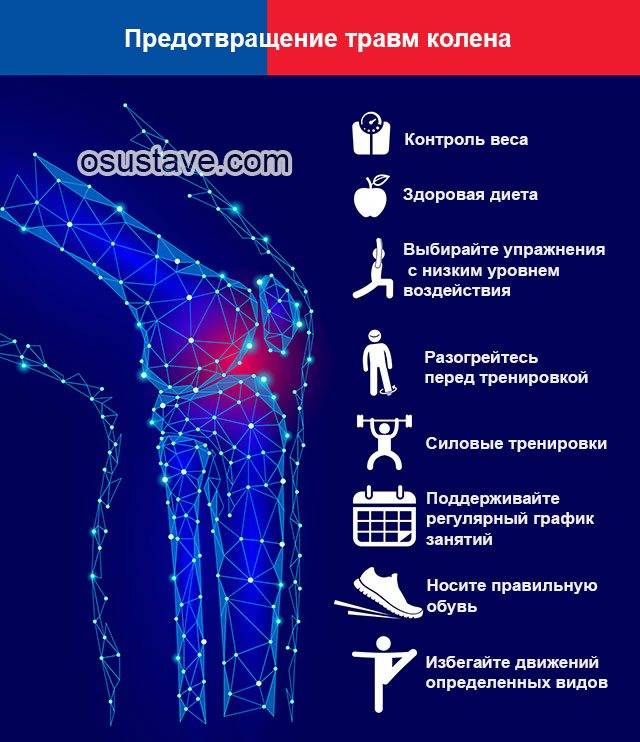
Меры профилактики
Вопросы типа: «Что делать, если болит нерв в колене?», или «Какие меры предпринять, если болят колени после длительной ходьбы?», утратят свою актуальность, если Вы будете соблюдать простые меры профилактики. К их числу относятся:
- Осуществлять устранение инфекционных процессов и состояний после травмирования колена следует под контролем профессионального специалиста;
- В обязательном порядке устранять патологические процессы хронического или наследственного характера (подагра, диабет, тонзиллит);
- Поддерживать нормальный вес, исключив из рациона чрезмерно сладкие, соленые и жирные блюда, а также алкогольные напитки;
- Заниматься физическими упражнениями с умеренной нагрузкой;
- Один раз в год принимать хондропротекторы и проходить осмотр у специалиста;
- Придерживаться правил здорового сна;
- Принимать около 2-3-х литров негазированной воды ежедневно;
- Исключить любую вероятность переохлаждения;
- Носить только комфортную обувь и одежду;
- Избегать длительного пребывания в одном положении.
Методы лечения
Тактика лечения будет зависеть от того, какое именно заболевание спровоцировало боли в наружной части колена.
Возможность полного излечения и прогноз на выздоровление зависят от конкретной патологии, спровоцировавшей болевые ощущения:
- Если наружный бок колена болит из-за синдрома подвздошно-берцового тракта, то прогноз благоприятный. Возможно полное избавление от болей.
- При травмах он тоже условно благоприятный. После полного заживления боли проходят.
- Единственное повреждение, которое очень трудно поддается лечению – это разрыв мениска. Боли могут оставаться еще и после выздоровления.
- Такие недуги как бурсит и тендовагинит также полностью излечимы.
- Если же симптом возник на фоне остеоартроза – боли периодически будут беспокоить пациента, в периоды обострений. Сама по себе болезнь неизлечима.
Снятие болевого симптома
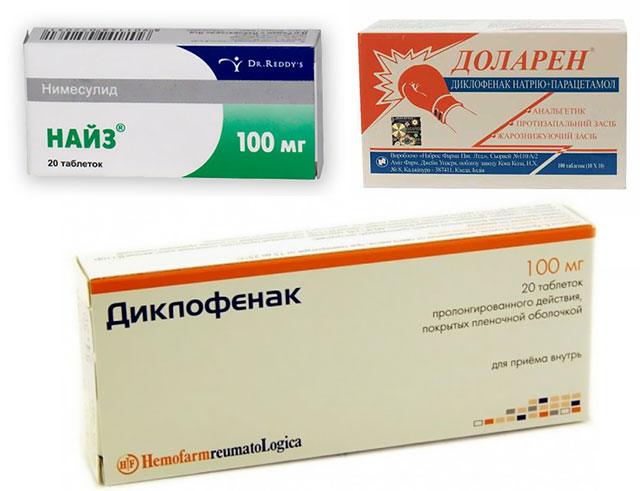
Для симптоматического лечения используют нестероидные противовоспалительные препараты. Они обладают обезболивающим эффектом. Их выпускают в виде таблеток или мазей.
Популярные препараты этой группы:
- Диклофенак;
- Найз;
- Доларен.
Также для обезболивания могут использовать мази и без НПВС, такие как:
- Випросал – на основе яда гадюки.
- Капсикам со скипидаром и камфарой.
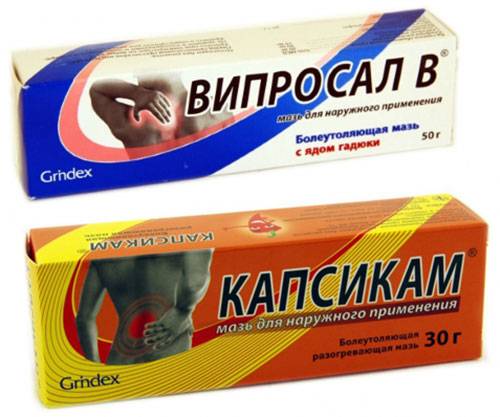
Они обладают согревающим эффектом, который помогает избавиться от боли.
Однако в первые дни после травм их использовать нельзя. Здесь хорошими помощниками станут мази с охлаждающим эффектом – ментоловая мазь, меновазин, гевкамен.
Основное лечение
Лечение различных патологий, сопровождающихся болью в колене:
| Патология | Методы лечения |
|---|---|
Разрыв наружного мениска | Наложение на колено повязки, щадящий режим для сустава Лечебная физкультура Хондропротекторы – медикаменты, которые благотворно влияют на хрящевую ткань и способствуют ее восстановлению Физиотерапевтические процедуры, которые улучшают кровообращение и ускоряют процесс выздоровления Если консервативное лечение неэффективно, то выполняют операцию Хирургическое вмешательство может проводиться по 4 методикам: сшивание, урезание, удаление полностью, удаление с замещением на искусственный |
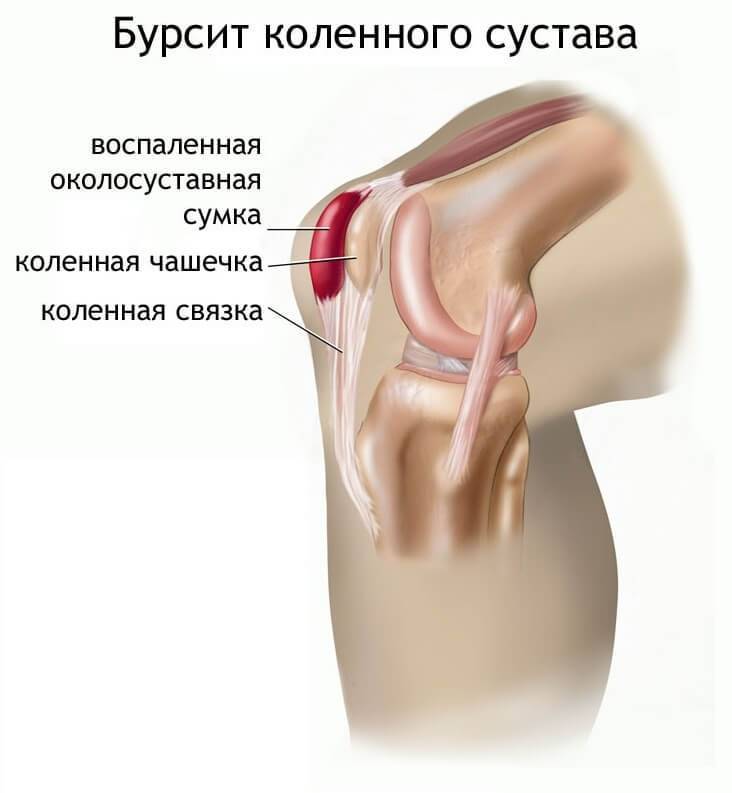
Подколенный бурсит | Проведение пункции для удаления выпота Физиотерапия – особенно полезна ультразвуковая терапия, лазеротерапия, ударно-волновая терапия, магнитотерапия, электротерапия |
Гонартроз (остеоартроз коленного сустава) | Прием хондропротекторов Физиопроцедуры ЛФК – основа лечения |
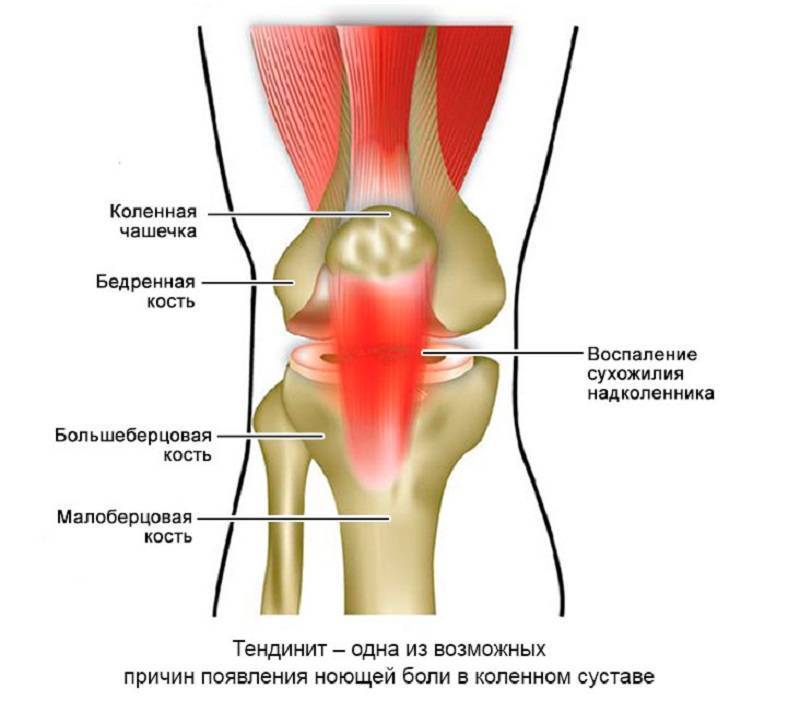
Тендовагинит сухожилия полуперепончатой мышцы | Для устранения воспаления – НПВС После его снятия – физиотерапия и лечебная гимнастика |
Травма наружной боковой связки | Ношение эластичного бандажа, который снимает повышенную нагрузку на сустав и околосуставные ткани – ускоряет процесс заживления Если же произошел разрыв связки, то возможно только оперативное лечение – ее сшивание или пластика |
 Нажмите на фото для увеличения
Нажмите на фото для увеличения
Как лечится боль в колене
Лечение болевого синдрома начинается с щадящих методов. Если пациент хорошо воспринимает обезболивающие лекарства в безопасной для здоровья дозировке, врач не будет назначать блокаду или операцию. При сильной боли сустав обезболивают медикаментозной блокадой, вводя препарат в мягкие ткани, околосуставную сумку или непосредственно в сустав. Блокада не только снимает боль, но и в ряде случаев останавливает воспаление, способствует полному выздоровлению. Медикаментозное лечение можно сочетать с физиотерапией, лечебной гимнастикой.
При заболеваниях коленных суставов эффективно введение гиалуроновой кислоты, противовоспалительных и гормональных препаратов как замены естественной синовиальной жидкости. Эту процедуру нужно периодически повторять. В ряде случаев может помочь только операция по эндопротезированию коленного сустава.
К сожалению, несмотря на разнообразие лечебных методик, хроническая боль в коленях редко исчезает полностью и навсегда. Но в силах врача уменьшить ее настолько, чтобы пациент мог значительно улучшить качество своей жизни.
Что нельзя делать, когда болят колени?
Независимо от причины, из-за которой у Вас болят колени, далее мы расскажем, что не следует делать, чтобы избежать ухудшения состояния:

- Избегайте травмирования колена;
- Откажитесь от продуктов, которые способствуют увеличению массы тела (жареные и жирные блюда, кондитерские изделия, продукты с повышенным содержанием соли, картофель, сладкие газированные напитки, продукты фастфуда);
- Исключите любые чрезмерные физические нагрузки, связанные с занятиями спортом;
- Если у Вас болят колени, и Вы не знаете, что делать с подобным дискомфортом, как свидетельствуют отзывы, лучше отказаться от пагубных пристрастий (чрезмерное употребление алкогольных напитков и курение табака);
- Избегайте ношения узкой обуви, откажитесь от высокого каблука;
- Минимизируйте вероятность стрессовых ситуаций;
- Обеспечьте здоровый полноценный сон;
- Избегайте длительного пребывания в одном положении.
Запись на прием
- Клиника в Аннино +7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
- Клиника УВТ на ВДНХ (Только УВТ) +7 (495) 616-39-11 ул. Академика Королева 8к1
Причины, почему болят колени при приседании и вставании
Существуют разные причины того, что при приседании болит колено, например, в молодом возрасте это может быть растяжение связочного и сухожильного аппарата. А более старшем возрасте на первый план выходят различные воспалительные процессы. У детей боли могут быть связаны как с развитием косолапости, рахита и деформации голени, так и с реактивной формой воспалительного процесса. У пожилых людей основные причины того, что болят колени при приседании и вставании – остеопороз, деформирующий остеоартроз, трещины костной ткани, дегенерация менисков.
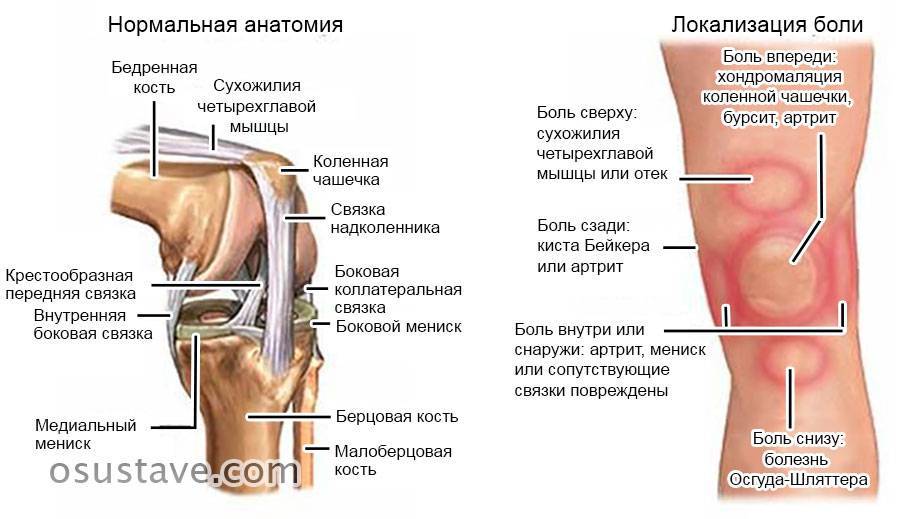
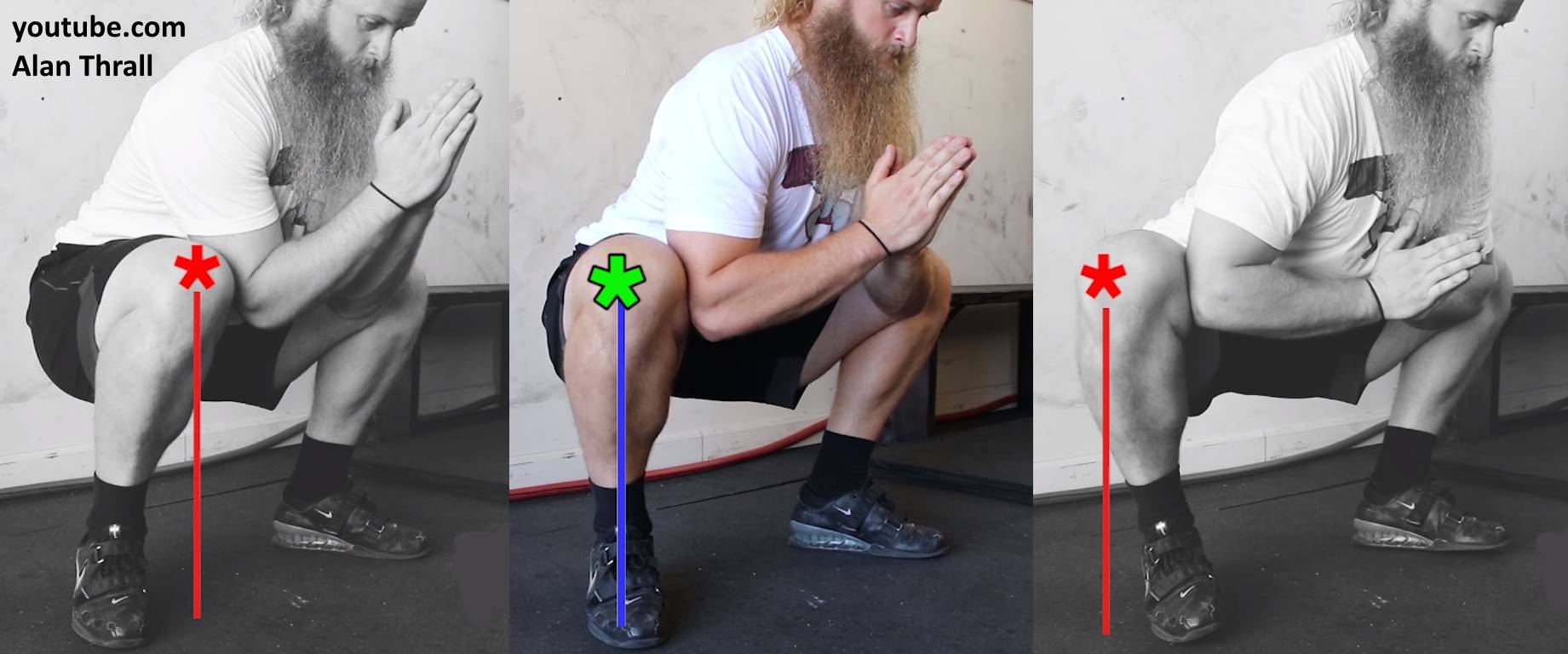
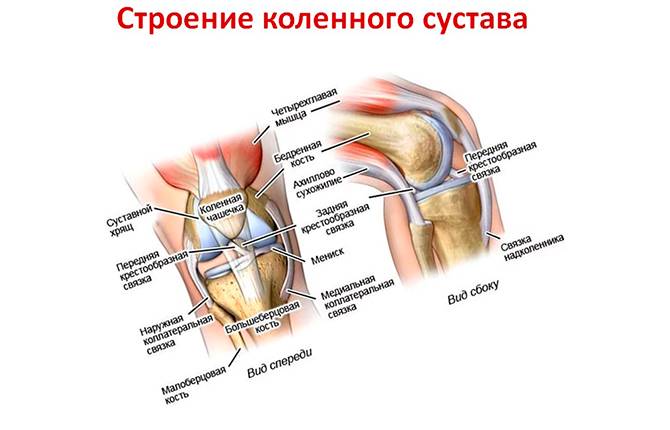
Чтобы понять, почему болят колени при приседании, необходимо совершить небольшой экскурс в анатомию этого сочленения костей. Коленный сустав обладает сложной формой и строением:
- он образуется за счет трех костей (большеберцовой, бедренной и надколенника);
- внутри мыщелки большеберцовой и бедренной костей покрыты синовиальным хрящевым слоем – он обладает возможностью впитывать и отдавать жидкость при движении, осуществляя амортизационное распределение оказываемой физической нагрузки;
- между мыщелками большеберцовой и бедренной костей располагается медиальный (внутренний) и латеральный (наружный) мениски – они обеспечивают надежную защиту костной ткани от избыточного давления тела при ходьбе и беге;
- между собой большеберцовая и бедренная кость соединятся с помощью передней и задней крестообразных и двух боковых связок;
- надколенник обладает собственным связочным аппаратом;
- питание хрящевой ткани менисков и оболочек головок костей осуществляет диффузным способом – за счет обмена жидкостями с окружающими мышечными тканями;
- расположенные в суставе бурсы (суставные сумки) обеспечивают равномерное распределение амортизационной нагрузки.
Нарушение целостности любой из перечисленных анатомических частей коленного сустава может давать характерный симптом.
Поэтому потенциальными причинами того, почему болят колени при приседании и вставании могут быть следующие состояния и заболевания:
- неправильная постановка стопы в виде плоскостопия и косолапости;
- искривление костей голени, вальгусная или варусная деформация стопы;
- ношение неправильно подобранной обуви для повседневного использования и занятий спортом;
- травматические повреждения сухожильного, связочного, мышечного и костного аппарата (растяжения, разрывы, вывихи, переломы, трещины, ушибы, внутренние гематомы и т.д.);
- инфекционное воспаление суставной капсулы (капсулит), внутренней полости (синовит), оболочки костной ткани (хондрит), мыщелков бедренной и большеберцовой костей (остит), связок и сухожилий (тендовагинит), суставных сумок (бурсит) и т.д.;
- асептический некроз костной ткани;
- разрушение, в том числе дегенеративное и травматическое медиального или латерального мениска;
- рубцовая деформация связок и сухожилий;
- избыточная масса тела, которая создает повышенную физическую нагрузку на все крупные суставы нижних конечностей;
- деформирующий остеоартроз и многое другое.
Это лишь самые распространённые причины того, почему может возникать боль в коленях при приседании и вставании. Более детально рассмотрим клинические признаки, характерные для некоторых патологий.
Диагностика патологии и первая помощь
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
Многие люди жалуются на то, что у них болят колени, что делать при этом они не знают. А ведь когда чувствуется боль и хруст в коленном суставе, необходимо обязательно пройти обследование и начать лечение.
Диагностика предусматривает использование таких процедур:
- Лабораторные анализы крови и мочи.
- Биохимический анализ крови.
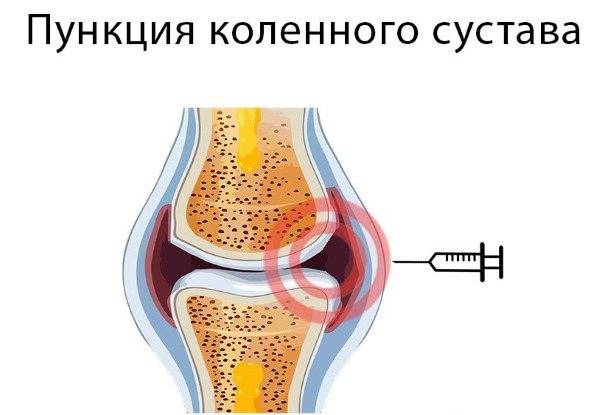
- Пункция костного мозга и синовиальной жидкости.
- Мазки на наличие бактериальной микрофлоры.
- Артроскопия. Эта процедура используется и как диагностика, и как лечение при болях в сочленении. Делать ее несложно, и длительного периода реабилитации не требуется.
- Рентгенография.
- МРТ или КТ.
- УЗИ.
- Денситометрия.
Боль в коленном суставе: первая помощь
Если человек ощущает ноющую или тянущую боль в ноге в области колена, прежде всего, он должен обеспечить покой конечности. Лечение в домашних условиях предусматривает прием обезболивающих или противовоспалительных препаратов — Анальгина, Парацетамола, Ибупрофена.
Снять болевой синдром можно при помощи холодного компресса. Применяется холод, как способ обезболивания, когда причиной болевых ощущений является травма. Конечность обездвиживается и кладется на возвышенность. Когда в области сочленения есть раны, их следует обработать антисептиком. Эти меры не являются полноценным лечением. Их нужно предпринимать только перед визитом к доктору.
Что делать при боли в колене?
Вам нужно попытаться установить причину боли. Пока она не будет установлена, любые физические нагрузки должны быть исключены. Если причиной стало легкое растяжение или незначительный ушиб – можно ограничиться самолечением и уменьшением нагрузки. При «беспричинной» боли самолечение не рекомендуется.
Как проходит диагностика?
Определитесь с характером боли перед походом к врачу. Выше мы уже описали характерную симптоматику заболеваний коленного сустава. Проверьте свой организм на их наличие. Врач обязательно спросит об этом перед обследованием.
Чтобы точно определить диагноз и назначить лечение, врач сперва проводить пальпацию – прощупывает Ваше колено. Позже отправляет пациента на инструментальную и лабораторную диагностику. Вам делают:
- Рентгенографию.
- УЗИ.
- Биохимический и общий анализ крови.
- Забор и анализ суставной жидкости.
- МРТ коленного сустава.
В большинстве случаев диагноз достоверно известен уже после МРТ.
Первая помощь при вывихах, ушибах и растяжениях
Первая помощь при ушибах, вывихах и растяжениях отличается. Если Вы получили ушиб, действуйте так:
- Приложите холодный компресс к поврежденному месту на 15-20 минут.
- Наложите повязку достаточно туго, чтобы предотвратить кровоизлияние. Снова положите холод поверх повязки и оставьте так на полтора-два часа. Следите за тем, чтобы не переморозить область.
- Спустя несколько часов примите теплую ванну, чтобы ускорить рассасывание излившейся крови.
При растяжении:
- Приложите холодный компресс и наложите повязку (можно эластичный бинт).
- Не нагружайте связку в течении двух дней. Желательно вообще находиться в кровати.
- Чтобы такое не повторилось – занимайтесь лечебной гимнастикой, практикуйте самомассаж.
При вывихе:
- Вызывайте скорую.
- Любым доступным способом зафиксируйте колено в том положении, которое оно приняло после травмы, охладите участок.
- Займите горизонтальную позицию, положите зафиксированную ногу так, чтобы она находилась выше остального туловища. Сделать это можно только с посторонней помощью. Если рядом никого нет – просто не двигайтесь.














![Что делать, если болят колени? [причины, как и чем лечить]](https://arena-swim.ru/wp-content/uploads/8/0/8/80869432b366b8a6f20878353f7cd7e3.jpeg)